Какая диета ребенку при поносе
26.09.2019
Главные задачи родителей при поносе: ослабить симптомы болезни, предотвратить обезвоживание, устранить причины диареи, обеспечить правильный режим питания. Диета ребенка при жидком стуле должна включать легкоусвояемые продукты, которые не раздражают кишечную слизистую.
В каких случаях нужна диета при поносе у ребёнка
Диарея всегда вторичное заболевание. Это следствие воспаления слизистой кишечника, которое вызывает отравление, кишечная инфекция, болезни органов ЖКТ, пищевая аллергия.
Раньше врачи считали, что в первые дни больной не должен получать пищу, чтобы не нагружать кишечник. Сейчас подход изменился — голодание рекомендуют лишь при рвоте. Если ее нет, при жидком стуле ребенку показана диета на основе продуктов, успокаивающих и обволакивающих слизистую.
Как организовать детское лечебное питание при жидком стуле
При поносе у ребенка диета – не та задача, которую необходимо решать в первую очередь. Восстановление начинают с приема солевых растворов, помогающих избежать обезвоживания. Их дополняют достаточным количеством питьевой воды – по 1-2 глотка раз в 15 минут.
После того, как выраженность симптоматики снижается, приступают к организации лечебного питания.
- Диета при диарее у ребенка основана на отварных, паровых, тушеных, запеченных в духовке блюдах.
- Выбирая, чем кормить больного, остановитесь на натуральных фермерских продуктах без консервантов, красителей, эмульгаторов.
- Предпочтительно дробное кормление (через 4 часа).
- Оптимальный объем порции — с ладошку малыша.
- Если ребенок категорически не хочет есть, не настаивайте, соблюдайте питьевую диету.
- Чем младше ребенок, тем мельче ему дробят пищу, чтобы снизить нагрузку на кишечник.
- Не подойдет горячая или холодная еда – только теплая.
- Последний вечерний прием – за 3 часа до сна.
Диета и режим питания при поносе у детей разного возраста
Организация питания напрямую зависит от того, сколько малышу лет.
Груднички. Основная еда младенца – мамино молоко/смесь, менять рацион нельзя.
1-2 года. Число приемов пищи увеличивают вдвое, объем на столько же уменьшают.
3 года. Основой рациона должны стать каши на воде из измельченных хлопьев (не из цельных злаков).
4 года. Полезен яичный белок (желток не рекомендуется, так как обладает желчегонным действием), а также картофельное пюре без добавления молока.
5 лет. Восстановить силы поможет мясной бульон на «второй воде» – первую сливают, как только она закипела.
7 лет. Диета при поносе у ребенка подразумевает употребление творога, галет, неострых сухариков из черного хлеба домашнего приготовления.
8 лет. Питание разнообразят нежирной рыбой. Полезно банановое пюре, в нем содержится много микроэлементов.
9 лет. На второй-третий день заболевания в дополнение к супам и кашам подойдет паровой омлет.
10 лет. Ребенка можно побаловать яблоком в запеченном виде – оно поможет восстановить запасы калия, кальция и магния, а после термической обработки не будет стимулировать кишечник.
11 лет. Придутся кстати паровые ежики с рисом или куриные фрикадельки.
12 лет. Рекомендуется суп-пюре из картофеля, рисовая лапша, запеченный кролик.
Продукты-табу в меню
Частые акты дефекации очищают кишечник от разрастающейся патогенной микрофлоры или опасных продуктов. Но стимулировать их за счет пищи, активизирующей перистальтику, нельзя – можно усугубить ситуацию. В связи с этим диета при поносе у ребенка исключает:
- капусту;
- грибы;
- помидоры;
- клетчатку, отруби.
Также при диарее у детей под запретом продукты, вызывающие усиленное брожение, повышенное газообразование, раздражающие воспаленные стенки кишечника:
- любые магазинные снеки, чипсы;
- газировка;
- горох, фасоль, чечевица;
- копчености;
- молоко и молочные продукты;
- жареное;
- овощи (кроме картофеля);
- свежие фрукты.
Какие напитки останавливают понос у детей
Питьевая диета при поносе у ребенка подразумевает отказ от пакетированных соков с большим количеством сахара, консервантами и искусственными добавками.
Кофе и какао также нежелательные напитки в меню малыша. Во-первых, они обладают раздражающим действием, во-вторых, готовятся с добавлением молока, которое стимулирует приток желчи и активизирует воспаление.
Питьевая диета при диарее у ребенка призвана обеспечить его вяжущими напитками, а также питьем, восполняющим дефицит жидкости, солей и микроэлементов.
Вяжущими свойствами обладает:
- некрепкий черный чай с большим количеством танинов;
- свежевыжатый сок зеленых яблок (не раньше третьего дня болезни);
- морс из черники;
- грушевый или черемуховый кисель (при расчете объема потребляемой воды он засчитывается как еда);
- отвар риса или изюма.
Восстановить витаминно-минеральные потери помогут:
- аптечная минералка с выпущенным из нее газом (четверть стакана трижды в сутки);
- отвар шиповника;
- компот из сухофруктов;
- морсы собственного приготовления;
- отвар ромашки (обладает асептическим свойством и успокаивает раздраженную слизистую).
Какие выводы должен сделать для себя родитель относительно диеты
Выбирая, чем кормить ребенка при диарее, папы и мамы должны понимать: функции питания в момент болезни отличаются от обычных. А от правильного выбора продуктов и режима приема пищи зависит не только благоприятный исход лечения, но и срок, за который малыш восстановится.
Источник
Когда ребенок болен — это всегда серьезное испытание для семьи. Тем более, если у малыша отмечается рвота, частый жидкий стул, повышение температуры тела, он отказывается от еды. В таких случаях перед родителями закономерно встает вопрос: что делать?
Первое, что нужно сделать — это обратиться к врачу. В большинстве случаев данное состояние связано с острой кишечной инфекцией и может привести к серьезным последствиям для малыша. А своевременно начатое лечение позволяет быстро справиться с проблемой.
Второй значимый вопрос, встающий перед родителями больного ребенка — это вопрос правильной организации питания. К сожалению, до сих пор можно встретить рекомендации по прекращению кормления ребенка во время поноса, однако этого категорически делать нельзя.
Было доказано, что «водно-чайные» паузы и голодные диеты значительно ослабляют защитные функции организма ребенка и приводят к задержке восстановительных процессов в кишечнике. Поэтому в настоящее время большинство педиатров настаивают на обязательном продолжении питания ребенка при острых кишечных инфекциях, но с обязательным учетом последних достижений нутрициологии.
Главными принципами организации питания ребенка с диареей должны быть:
| Поэтапность | Развитие заболевания имеет стадийность, каждой стадии должны соответствовать определенные подходы к диетотерапии |
| Учет возраста ребенка | Для каждого возраста должны выбираться свои продукты и свои схемы их назначения |
| Учет тяжести болезни |
Выделяют три основных этапа диетотерапии. Первый этап соответствует острому периоду заболевания, когда отмечается максимальные проявления заболевания (рвота, жидкий стул, повышение температуры тела), и ребенок может отказываться от привычного питания. В этот период правильное питание является неотъемлемой частью лечения. И от правильной организации диетотерапии у ребенка во многом зависит успех лечения.
Второй этап — это период восстановления. Уже нет тех проявлений заболевания, которые отмечались у малыша в остром периоде, у ребенка появляется аппетит, он становится активнее, но нужно обязательно помнить, что любая острая кишечная инфекция приводит к значительным изменениям в организме ребёнка. Это и нарушение микрофлоры желудочно-кишечного тракта, и дисфункция ферментных систем, желчеотделения и других процессов пищеварения. Требуется время для восстановления правильности функционирования желудочно-кишечного тракта, что требует щадящего режима питания на этом этапе. Нарушение диеты в этот период может привести к формированию хронической патологии желудочно-кишечного тракта.
Третий этап диетотерапии направлен на постепенный переход к обычному для данного малыша питанию. Дети, находящиеся на грудном вскармливании, должны продолжить питание грудным молоком. Если ребенок находится на искусственном вскармливании, врач назначит смесь, которая соответствует состоянию ребенка. У детей старше года необходимо исключение из рациона цельного молока, им также показано назначение кисломолочных продуктов в качестве диетотерапии, благоприятные свойства которых обусловлены целым рядом положительных качеств: наличие молочной кислоты придает продукту выраженные бактерицидные свойства и подавляет рост патогенной микрофлоры, доказано положительное влияние этих продуктов на микробиоценоз кишечника, секреторную функцию пищеварительных желез и перистальтику кишечника, а также они обладают иммуномодулирующими свойствами.
Одним из важных компонентов диетотерапии является использование безмолочных каш с про- и синбиотиками. В клинических исследованиях показано, что назначение данной диетотерапии способствует более быстрому купированию основных симптомов кишечной дисфункции, а также восстановлению микрофлоры кишечника.
Наиболее правильно начинать с рисовой каши, так как она обладает выраженными сорбционными свойствами и помогает купировать диарею. По мере выздоровления ребенка можно включать в рацион овсяную и гречневые каши.
Важным компонентом на первом этапе диетотерапии являются овощи и фрукты. Предпочтение следует отдавать тем продуктам, которые содержат пектин (печеное яблоко, отварная морковь), так как они способствуют сорбции возбудителей и их токсинов. Не показано на первом этапе диетотерапии использование в питании свежих овощей и фруктов, а также соков.
Второй этап — состояние пациента улучшается, ребенок становится активным, улучшается аппетит, а у некоторых детей он даже становится повышенным, что нередко родители воспринимают как сигнал к усиленному питанию. Этого категорически делать нельзя, так как организм ребёнка ещё не восстановился после заболевания. В этот период надо продолжить питание кисломолочными, без— и низколактозными продуктами. Обязательным компонентом диетотерапии является использование питания с пробиотиками.
Третий этап — это постепенное расширение диеты в соответствии с возрастом ребенка. На данном этапе наиболее оправданным является широкое использование пробиотических продуктов питания с целью восстановления и поддержания функции желудочно-кишечного тракта и его микробиоценоза.
Чем кормить ребенка при поносе первое время?
- свежесваренный рис;
- бананы;
- натуральный яблочный сок;
- отварной картофель;
- отварное мясо курицы;
- сухарики и черствый хлеб;
- нежирная рыба;
- некрепкий чай.
Источник
При синдроме раздраженного кишечника у людей возникают проблемы, причину которых невозможно найти. Больные страдают от тошноты, болей в животе, диареи, запоров и метеоризма, что сильно ограничивает их участие в повседневной жизни. Врачи не могут помочь пациентам лекарствами, но облегчить симптомы и улучшить самочувствие может правильная диета.
Сбалансированная диета при синдроме раздраженного кишечника
Больной с синдромом раздраженного кишечника всегда более чувствителен к раздражителям, чем здоровые люди. Поэтому следует избегать всего, что слишком сильно нагружает кишечник.
Прежде всего, важен отказ от углеводов с короткой цепью. FODMAPs исключает глютенсодержащую белую муку, сахар, молочный сахар (лактозу) и фруктозу.
Для пациентов это конкретно означает:
- Лучше заменить пшеничный или ржаной хлеб на мюсли из полбы, риса, гречки, овса или пшена.
- Нельзя никаких «обычных» молочных продуктов, таких как молоко, йогурт, творог, сливки. Лучше употреблять продукты без лактозы. Можно есть, например, полутвердые и твердые сыры.
- Отказ от фруктов, богатых фруктозой: яблоки, груши, вишни, манго, сливы. Можно ананасы, бананы, киви, ягоды, дыню.
- Отказ от богатых фруктозой подсластителей, таких как сироп агавы, мед, кукурузный сироп, глюкозно-фруктозный сироп, сироп инвертного сахара. Можно: рисовый сироп, кленовый сироп, виноградный сахар (глюкоза).
- Запрет на подсластители с окончанием -it или -ol, такие, как мальтит или ксилит. Можно: аспартам.
- Отказ от жирных, панированных и жареных блюд. Можно: тушеные с небольшим количеством растительного масла (оливковое масло, рапсовое масло) продукты.
- Отказ от острой пищи. Также может раздражать пищеварительную систему слишком горячая или слишком холодная еда.
![]() Отказ от жирных и жареных блюд
Отказ от жирных и жареных блюд
При синдроме раздраженной толстой кишки должны быть строго ограничены алкоголь, кофе и сигареты. В идеале их нужно полностью избегать, так как они усиливают все симптомы синдрома раздраженного кишечника, будь то запор, диарея или метеоризм.
Сахар, содержащийся в сладостях, способствует росту микробов в кишечнике, поэтому его также следует избегать.
Диета при синдроме раздраженного кишечника
В целом, в случае синдрома раздраженного кишечника рекомендуется на время перейти на мягкую пищу, чтобы дать кишечнику «небольшой перерыв». Под легкой пищей мы подразумеваем все продукты, которые не раздражают желудок и облегчают работу кишечника. Сначала хорошо подходят: чай, бульон с сухариками. Но поскольку в конечном итоге это слишком одностороннее питание, нужно постепенно расширять меню.
Какие напитки оптимальны?
Большое количество жидкости помогает при синдроме раздраженного кишечника и в целом важно для здорового образа жизни. Специалисты рекомендуют пить не менее 1,5–2 литров жидкости в день, лучше всего подходят негазированная вода, несладкие травяные чаи. Газированную воду больным с синдромом раздраженного кишечника пить нельзя.
![]() Негазированная вода
Негазированная вода
Сколько фруктов и овощей можно больным с синдромом раздраженного кишечника
Фрукты и овощи важны для сбалансированного питания, но кишечнику с сырой пищей сложнее работать. Поэтому тем, кто страдает метеоризмом, следует меньше есть сырых овощей и салата и отдавать предпочтение вареным овощам. Норма – две порций свежих фруктов в день.
Цельнозерновые: да или нет при синдроме раздраженного кишечника?
Цельнозерновые продукты относятся к числу длинноцепочечных углеводов, поэтому их следует употреблять в большом количестве. Но, в частности, крупное зерно создает ненужную нагрузку на кишечник. Поэтому при лечении синдрома раздраженного кишечника важно использовать муку грубого помола и не есть хлеб или мюсли с крупными зернами.
Что есть, если у вас запор или диарея?
У многих людей, страдающих СРК, пищеварение постоянно находится в состоянии крайности: пациенты страдают от диареи или запора.
Людям, страдающим запорами, следует придерживаться диеты с высоким содержанием клетчатки. Пищевые волокна ускоряют процесс пищеварения, набухая в кишечнике. Это позволяет пищевой массе быстрее проходить через кишечник.
Также можно попробовать народное средство – шелуху семян подорожника. Для этого шелуху псиллиума размешивают в большом стакане воды и пьют. Шелуха подорожника может поглощать жидкость, в 10 раз превышающую собственный вес, и, таким образом, помогает регулировать работу кишечника.
![]() Шелуха псиллиума
Шелуха псиллиума
При диарее также помогает диета с высоким содержанием клетчатки, поскольку она регулирует стул. Однако это не универсальный совет. В случае диареи пищеварение уже значительно ускоряется, поэтому пациент должен сначала проверить, действительно ли диета с высоким содержанием клетчатки ему подходит.
К продуктам с высоким содержанием клетчатки относятся:
- фрукты – бананы, малина;
- овощи – морковь, пастернак;
- зерновые, особенно цельнозерновые продукты – цельнозерновой хлеб, овсяные хлопья;
- орехи – фундук, миндаль.
Если у вас диарея, лучший способ облегчить симптомы – бананы. Пектин, содержащийся в этих фруктах, связывает воду и таким образом работает против диареи.
Что есть при метеоризме?
Пациентам, страдающим сильным метеоризмом, не следует употреблять слишком много клетчатки. Такие продукты усиливают газообразование. Например, у некоторых больных усиливают метеоризм большое количество сырых фруктов и овощей. Пациент должен сам выяснить, какие продукты он переносит, а какие нет.
Избегайте лука, лука-порея, всех видов капусты и бобовых, например, фасоли. Такие продукты усиливают газовыделение и вызывают боль в животе.
Тренируйтесь и ешьте медленно
Синдром раздраженного кишечника почти всегда имеет эмоциональные или стрессовые причины, поэтому важно расслабиться и заняться спортом. Легкие упражнения помогают нормализовать пищеварение.
![]() Легкие упражнения для улучшения пищеварения
Легкие упражнения для улучшения пищеварения
Пациентам с раздраженным кишечником также очень важно есть небольшими порциями, чтобы не перегружать кишечник. Идеально – пять небольших порций в течение дня и минимум еды на ночь. Пищеварение вечером работает медленнее, поэтому в это время нельзя много есть.
Даже если повседневная жизнь полна стрессов, все же важно уделять себе время во время еды. Пищу следует тщательно пережевывать: хорошо пережеванная пища уже «переварена наполовину». Прием пищи должен быть неотъемлемой частью повседневного распорядка, никогда нельзя есть наспех.
Если симптомы сохраняются и не меняются, обязательно следует обратиться к гастроэнтерологу или проктологу. Так как причиной желудочно-кишечных жалоб могут быть и другие заболевания, такие как болезнь Крона или язвенный колит.
Поделиться ссылкой:
Источник


Гришина Александра Николаевна,
Врач-терапевт
Своим разнообразием симптомов Covid-19 не перестает удивлять даже самых опытных медиков. Особенности протекания заболевания у конкретного пациента зависят от мутаций вируса и общего состояния здоровья. У некоторых людей болезнь может и вовсе ничем не проявлять себя, кроме внезапной аносмии – потери способности различать и чувствовать все запахи или большую их часть. Что делать и как поступать, если пропало обоняние без температуры, и насколько опасна болезнь при таком состоянии?
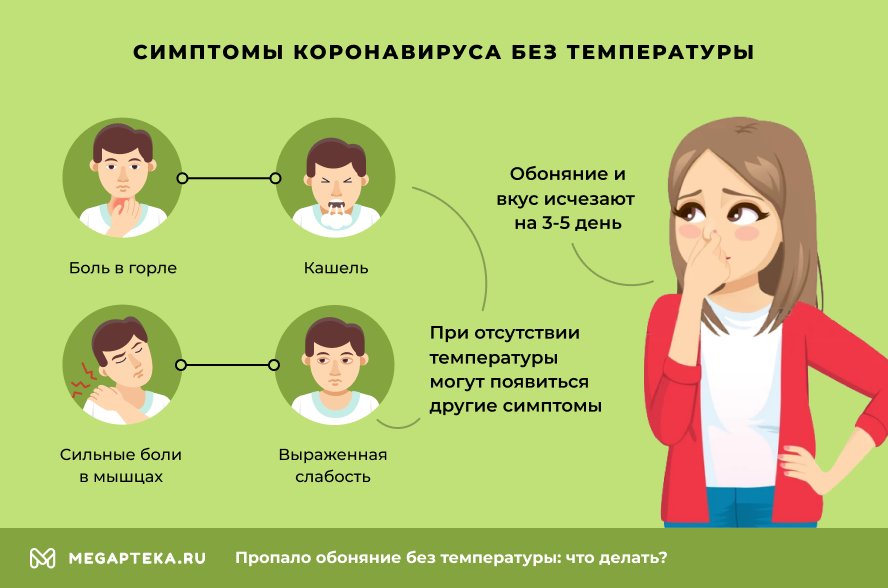
Симптомы коронавируса, если нет температуры
Если исключить аномальные формы течения заболевания, то обоняние и вкус исчезают на 3-5 день. Зачастую это первый и единственный симптом в начальный период коронавирусной инфекции, что удивляет заболевших своей необычностью.
Потеря обоняния нередко встречается и при ОРВИ. Ее причиной становится заложенность носа, при которой активные по запаху молекулы не могут проникнуть в верхнюю часть носовой полости. Совсем иная картина наблюдается при коронавирусе. Чаще всего аносмия развивается на фоне сухости в носу и глотке. А вот с насморком и появлением каких-либо выделений из носовых ходов, симптом сочетается не всегда. Также специалисты отмечают, что Covid мешает чувствовать запахи гораздо сильнее, чем ОРВИ.
Ковид в легкой форме может ограничиться только аносмией. Но нередко при отсутствии температуры в дальнейшем к ней присоединяются все остальные симптомы, характерные для болезни. Появляются:
- Боль в горле
- Кашель
- Сильные боли в мышцах
- Выраженная слабость
Нормальная температура при появлении остальных признаков встречается у пациентов с ослабленной иммунной системой, патологиями щитовидной железы, аллергиков, регулярно принимающих антигистаминные препараты, пожилых людей.
Чем опасна аносмия
Потеря способности различать запахи длительное время может иметь катастрофические последствия для здоровья и психики. Ведь обоняние не только помогает получать удовольствие от еды. Также с его помощью мы узнаем определенные места или людей. У многих пациентов, лишенных этой возможности, нередко развивается депрессия. А неспособность определить свежесть продуктов, присутствие в помещении посторонних запахов (например, газа) еще и опасно для жизни.
Поэтому пациентам, столкнувшимся с аносмией при ковид, можно посетить невролога и пройти МРТ мозга.
Когда возвращается обоняние
И хотя симптом в некоторой степени пугает — обоняние непременно вернется. Связанно это с тем, что вирус не повреждает нервы или обонятельные луковицы, которые отвечают за возможность чувствовать и различать запахи. А вот, что касается ответа по поводу того на сколько пропадает обоняние при коронавирусе, ответить затруднительно. Даже лечащий врач не сможет дать точную оценку. Если опираться на данные, которые получены в «полевых» условиях, то через 8-12 дней запахи начинают чувствовать только 25% заболевших. В целом, весь процесс восстановления обоняния занимает в среднем до трех месяцев. Не стоит забывать, что существуют различные штаммы, которые могут протекать по разному из-за чего цифры могут разниться в отдельных случаях или регионах.
Возвращение обоняния зависит от многих факторов:
- Степени поражения сустантекулярных клеток
- Наличия/отсутствия повреждений близлежащих обонятельных нейронов
- Тяжести болезни
- Наличия хронических патологий ЛОР-органов
Ученые предполагают, что на длительность потери обоняния также влияют определенные молекулярные и биохимические факторы. Но полноценных исследований в этом направлении пока не проводилось. Поэтому вопрос как долго длится аносмия и на какой день она исчезнет, остается открытым.
Подписывайтесь на рассылку
и получайте полезные статьи о здоровье каждую неделю
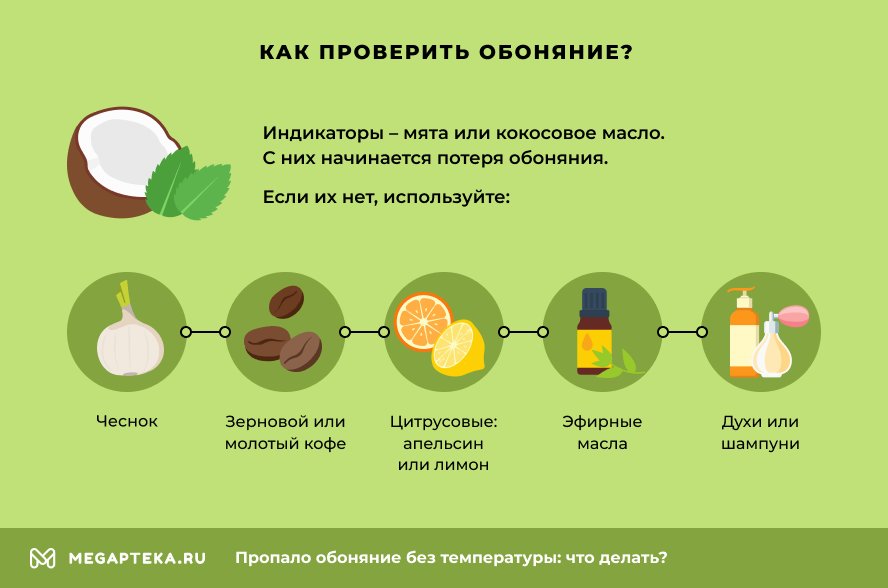
Как проверить обоняние
Разобраться с тем, что у вас снизилось или пропало обоняние, несложно. Самый лучший вариант — пахучие продукты. Некоторые специалисты рекомендуют начать с мяты или кокосового масла, ведь, судя по опытам, именно с этих продуктов начинается потеря обоняния. Если нет мяты или кокосового масла, их заменяют на:
- Чеснок
- Зерновой или молотый кофе
- Цитрусовые, хорошо подойдут апельсин или лимон
- Эфирные масла с характерным сильным запахом
- Различные сильно пахнущие мыла, шампуни или духи
Что делать, если вы убедились в справедливости своих опасений? Прежде всего, не пытайтесь установить диагноз самостоятельно. Независимо от того, заложен нос или нет, обязательно свяжитесь с врачом. Только специалист может разобраться, чем вызвана аносмия – Covid, обычной простудой или же неинфекционной болезнью. И назначить соответствующую терапию.
Лечение аносмии при коронавирусе
Как вылечить аносмию? Наблюдения показали, что потеря обоняния при отсутствии температуры и других симптомов не требует специального лечения. Для улучшения состояния назначают:
- Препараты цинка – последние исследования показали, что этот микроэлемент помогает запустить программу самоуничтожения вируса
- Противовирусные средства
- Лекарства, восстанавливающие поврежденный эпителий
- Витамины группы В: В6, В12
В качестве лекарственных средств не применяются антибиотики или гормоны.
Специалисты рекомендуют заняться ароматренингом – тренировкой своей способности чувствовать и различать запахи. Для этих целей используются кофе, мята, эфирные масла куркумы, эвкалипта, лимона. Вдыхание этих ароматов по 10 секунд несколько раз в день активизирует работу обонятельных рецепторов.
Приложение Мегаптека.ру найдет средства для восстановления запаха
Отправить смс со ссылкой на установку?
Утрата обоняния – серьезный симптом, который нельзя игнорировать даже при хорошем самочувствии. Он может сигнализировать о нарушениях функции ЦНС и потребовать длительного восстановления. Поэтому, если вы перестали различать запахи, обязательно свяжитесь с врачом для консультации и обследования.
Источники:
- «The Loss of Smell and Taste in the COVID-19 Outbreak: a Tale of Many Countries», Клиника ринологии и обоняния, ЛОР-отделение, Госпиталь-клиника Барселоны, Испания
- «Loss of smell in COVID-19 patients: a critical review with emphasis on the use of olfactory tests», Отделение неврологии, отделение отоларингологии, Падуанский университет, Италия
- «COVID-19 and anosmia: A review based on up-to-date knowledge», Отделение отоларингологии, Народная больница района Уси Хуэйшань, КНР
Источник
