Что лучше есть когда болит желудок и понос
При кишечных расстройствах необходимо уделить особое внимание составлению ежедневного рациона. Это помогает быстрее восстановиться и вернуться к привычному образу жизни. Питание при поносе и болях в животе должно быть максимально легким, но и обеспечивать организм человека полезными веществами.
Основные принципы составления ежедневного меню
 Боль в животе, сопровождающаяся с жидким стулом, является признаком многих патологических состояний. Поэтому при составлении ежедневного меню необходимо учитывать особенности течения конкретного заболевания.
Боль в животе, сопровождающаяся с жидким стулом, является признаком многих патологических состояний. Поэтому при составлении ежедневного меню необходимо учитывать особенности течения конкретного заболевания.
Пищевое отравление
Патологическое состояние часто сопровождается рвотой и диареей, которые раздражают слизистую оболочку пищеварительного тракта. Поэтому на протяжении всего восстановительного периода рекомендуется есть пищу, которая будет способствовать ускорению регенерации тканей, устранению воспалительного процесса. Также крайне важно нормализовать электролитный баланс в организме. Учитывая потерю большого количества жидкости, человек нуждается в минеральных веществах и витаминах.
При пищевом отравлении существуют следующие рекомендации относительно питания:
- много пить простой воды (кипяченной или минеральной без газа) – основное правило в подобном состоянии;
- сразу после отравления желательно 1-2 дня ничего не есть, это поможет ЖКТ быстрее восстановиться;
- после окончания разгрузочного периода сначала вводят жидкие блюда, после чего постепенно остальные;
- есть необходимо 5-6 раз на день;
- начинать питаться нужно с максимально маленьких порций, постепенно увеличивая их.
Если на фоне поноса и общего недомогания человек отказывается от пищи, заставлять его не следует. Первые блюда, которые появятся в рационе, должны иметь мягкую консистенцию и приятную температуру (около 36-38°С). Это не вызовет негативной реакции организма и ускорит выздоровление.
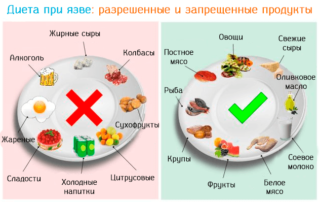
Язвенная болезнь
 Диарея в сочетании с болями в животе может указывать на присутствие язвенной болезни. Необходимо питаться таким образом, чтобы ускорить регенерацию тканей и устранить воспаление слизистой оболочки.
Диарея в сочетании с болями в животе может указывать на присутствие язвенной болезни. Необходимо питаться таким образом, чтобы ускорить регенерацию тканей и устранить воспаление слизистой оболочки.
Предупредить усиление болевого синдрома поможет употребление отварной перетертой пищи без крупных кусочков в теплом виде. Это позволит предупредить раздражение слизистой желудка. Питаться рекомендуется каждые 4 часа небольшими порциями.
Панкреатит
При воспалении поджелудочной железы тошнит и сильно болит живот. Учитывая специфику развития заболевания, при обострении нельзя вовсе ничего есть. Только после стабилизации состояния больному разрешается вводить в рацион сваренную или приготовленную на пару пищу. Она должна быть перетертой и подаваться в теплом виде.
При хроническом панкреатите соблюдение диеты считается основным методом предупреждения обострений. Человеку необходимо придерживаться некоторых ограничений в питании всю оставшуюся жизнь. В рационе больного должно присутствовать много белка в виде куриного, говяжьего, свиного нежирного мяса.
Разрешенная пища
При наличии проблем с пищеварением в рационе больного человека должно присутствовать следующее продукты:
- Бульон. Сначала в рацион рекомендуется ввести овощные супы, после чего можно постепенно начинать есть мясные.
- Рис. Рекомендуется выбирать обычную белую крупу, которая обладает обволакивающим действием. Рис поможет остановить диарею и наполнит организм энергией.
- Бананы. Не раздражают пищеварительный тракт. Содержат много калия, который необходим для восстановления солевого баланса в организме поле диареи.
- Печеные яблоки. Отлично усваиваются организмом, обладают легким вяжущим эффектом.
- Сухари. Лучше всего выбрать из белого хлеба или бублики. Употребление цельнозерновых сортов негативно скажется на работе кишечника из-за присутствия большого количества клетчатки.
Когда болит живот и тошнит, в питании есть много ограничений. Однако небольшой список разрешенных ингредиентов не должен стать преградой для составления разнообразного меню.
Запрещенные продукты
При наличии диареи и болей в животе необходимо исключить из рациона вредные блюда. В список запрещенного входит:
- Острое: специи, консервированные и маринованные блюда, копчености.
- Овощи и фрукты. При диарее полезны в отварном виде, но крайне опасны в свежем. Из-за наличия в составе клетчатки способны еще больше раздражать слизистую оболочку кишечника, что продлевает восстановительный период.
- Молочные продукты. Даже у здоровых людей могут тяжело переноситься, поэтому во время болезни желательно отказаться от подобной пищи. Нежирный творог и кефир – единственные молочные продукты, которые разрешается включать в рацион человека с диареей.
- Яйца. Крайне нежелательно употреблять из-за их выраженного желчегонного эффекта. После устранения диареи разрешается есть паровые омлеты, приготовленные исключительно из белков.
- Алкоголь, газированные напитки, соки. Производят раздражающее действие на слизистую оболочку ЖКТ.
При нарушении работы пищеварительного тракта запрещается включать в рацион жирную и жареную пищу. Они крайне негативно сказываются на функционировании ЖКТ и не приносят организму пользы.
Питьевой режим
 Чтобы восстановить солевой баланс организма при наличии диареи, выполняют оральную регидратацию. Это позволяет предупредить обезвоживание, которое способно привести к нарушению работы основных жизнеобеспечивающих систем.
Чтобы восстановить солевой баланс организма при наличии диареи, выполняют оральную регидратацию. Это позволяет предупредить обезвоживание, которое способно привести к нарушению работы основных жизнеобеспечивающих систем.
На начальном этапе лечения человеку необходимо восполнить всю жидкость, которая потеряна вместе с каловыми массами при поносе. В зависимости от тяжести состояния больного, рекомендуется употреблять 200-400 мл воды каждый час. Ели большое количество жидкости провоцирует приступ рвоты, ее нужно пить по несколько глотков с периодичностью 10-15 минут. Суточный объем воды не должен уменьшаться весь период восстановления после болезни, что помогает быстрее нормализовать самочувствие.
При диарее рекомендуется употреблять жидкость в виде аптечных солевых растворов (Регидрон, Оралит). Кроме этого необходимо пить воду (кипяченную или минеральную без газа), некрепкий сладкий чай, раствор глюкозы. Если состояние человека не удалось стабилизировать дома при помощи указанных методов, выполняют внутривенное вливание жидкостей в стационаре.
Профилактические меры
Предупредить проблемы со здоровьем можно, если внимательно следить за своим рационом. Важно избегать переедания, не голодать, не увлекаться несбалансированными диетами. Перед употреблением каких-либо продуктов нужно удостовериться, что они свежие. Если возникают подозрения относительно качества пищи, лучше от нее отказаться.
При наличии хронических заболеваний пищеварительной системы необходимо выполнять все рекомендации врачей и не пренебрегать назначенным лечением. При появлении проблем со здоровьем не нужно медлить с обращением к специалистам. Диагностика на ранних стадиях заболеваний поможет быстрее избавиться от проблемы с минимальными рисками.
Источник

Питание при диарее – это важная составляющая скорейшего выздоровления больного. Диету следует согласовывать с врачом, особенно в тех случаях, когда разжижение и учащение стула было вызвано серьезными заболеваниями. Цель диетотерапии при диарее – уменьшить воспаление в кишечнике, нормализовать пищеварительные процессы за счет максимального щажения слизистой.
Следует отказаться от голодных или водных дней, так как при диарее, функции кишечника не утрачиваются, и орган способен переваривать пишу, но в меньших объемах. Полный отказ от еды замедляет процесс восстановления, еще больше подрывая защитные силы организма.
Содержание:
- Принципы питания при диарее
- Что можно есть при диарее?
- Что нельзя есть при диарее?
- Питание детей при диарее
Принципы питания при диарее

Ежедневное меню при диарее составляется в зависимости от того, что именно послужило причиной развития данного симптома.
Однако, имеются общие принципы питания, которых нужно придерживаться:
Кишечник необходимо разгрузить. Поэтому питаться нужно малыми порциями, но часто, 5-6 раз в день.
Кишечник не должен подвергаться химическому или механическому воздействию.
Необходимо убрать из рациона продукты, которые способствуют усилению газообразования, запускают процессы брожения.
В первые дни рацион урезают до 20% (при тяжелом течении диареи до 50%).
В меню должны быть включены безлактозные молочные продукты, кисломолочные напитки, обогащенные бифидо- и лактобактериями.
Следует отказаться от продуктов, стимулирующих повышенное отделение желчи.
Вместе с пищей должна перекрываться суточная потребность организма в питательных веществах, необходимых для его жизнедеятельности. При этом объем жиров и углеводов урезают, делая упор на белковых продуктах.
Обезвоживание – главная опасность диареи, поэтому нужно следить за объемами жидкости, выпиваемыми за день.
Пищу нужно перетирать, готовить на пару, отваривать. В блюда не добавляют специи и пряности.
На время диареи следует отказаться от употребления в пищу сырых овощей и фруктов, так как они способны усугубить течение болезни.
Пища должна подаваться в теплом виде, от +33 до +38 °C.
Соль ограничивают, но полностью от нее отказываться нельзя.
Что можно есть при диарее?

При диарее происходит потеря большого количества жидкости. Чтобы не случилось обезвоживания, необходимо пополнять запасы воды в организме. Если диарея у больного имеет тяжелое течение, то ему рекомендуют щадящий режим с урезанием меню до 50-70% на 1-2 дня, но пить воду в это время нужно обязательно.
Употреблять жидкость следует сразу после очередного эпизода диареи. Пить ее следует небольшими глотками. За раз нужно выпивать около 300 мл воды, ведь именно столько жидкости в среднем теряет человек во время каждого акта дефекации при диарее. За день следует потреблять 2-3 л чистой воды.
Кроме обычной воды, разрешается пить воду с добавлением соли, черный и травяной чай, яблочный сок, маложирный бульон, кисель и компот из черемухи и черники, сыворотку.
Что касается продуктов питания, то в первые 2 дня необходимо отдавать предпочтение сухарикам из ржаной муки, рисовой каше, бананам, пюре из отварных овощей.
Отдельное внимание следует уделить рисовому отвару. Этот напиток эффективен при диарее, так как позволяет достичь следующих целей:
Защитить кишечные стенки от раздражения;
Привести в норму перистальтику кишечника;
Впитать и вывести из просвета кишечника лишнюю жидкость;
Уменьшить метеоризм;
Восполнить дефицит полезных веществ.
Для приготовления полезного отвара потребуется довести до кипения 0,5 л воды, добавить в кастрюлю 2 столовых ложки риса, варить на протяжении 45 минут. Готовый отвар охлаждают и пьют по 50 мл через каждые 2 часа.
По мере улучшения самочувствия, больному разрешено будет расширить свой рацион за счет следующих продуктов:
Молочные продукты. Во время приготовления каши или овощных пюре можно добавлять к ним молоко, разведенное с водой в пропорции 1 к 3.
Кисломолочные продукты можно употреблять в чистом виде – это йогурт, кефир, ряженка, творог. Они позволяют нормализовать кишечную микрофлору, уменьшать газообразование и процессы брожения. Кроме того, кисломолочные напитки – это ценный источник кальция и белка, который особенно необходим организму во время болезни. Кефир улучшает усвоение кальция, жира, азота в кишечнике. Этот кисломолочный напиток обладает бактерицидным и антитоксическим эффектом, что позволяет нейтрализовать патогенную флору при диарее, вызванной инфекционными заболеваниями.
Крупы в виде каш: рис, гречка, овсянка, ячка, пшено. Каши лучше всего готовить на воде, либо с добавлением небольшого количества молока. Каши разрешено солить, но заправлять сливочным маслом нельзя.
Мясо: курица, индейка, маложирная говядина и телятина, кролик. Мясо варят, либо подвергают обработке паром. Подавать мясо следует в протертом виде.
Яйца куриные также разрешены во время утихания болезни. В день не следует съедать более 1 яйца. Их либо варят, либо готовят из них паровой омлет.
Что касается хлебобулочных изделий, то можно употреблять в пищу сухарики. Если их нет в наличии, то можно просто подсушить в духовке обычный хлеб. Свежую выпечку при диарее включать в меню нельзя.
Макароны. В небольшом количестве допустимо употреблять в пищу макароны.
Можно готовить рыбу: на пару или отваривать. Предпочтение следует отдавать маложирным сортам рыбы, среди которых: минтай, хек, карп, судак, треска.
Овощи. В сыром виде овощи и фрукты не употребляют. Их отваривают, либо готовят на их основе муссы, пюре, кисели, компоты. Разрешено включать в меню картофель, морковь, кабачки, томаты, спаржу, тыкву, бананы, яблоки, айву. Овощи и фрукты вводят постепенно, спустя 2-3 от начала диареи. Можно варить овощные супы, готовить запеканки и суфле.
Ягоды, из которых следует готовить отвары и кисели: кизил, черная смородина, черемуха, черника, терн. Все они обладают крепящим эффектом, что позволяет быстрее избавиться от диареи.
Чтобы избежать давления на желудок и кишечник, порции следует делать небольшими. Блюда во время диареи обязательно подсаливают, это позволит нормализовать натриевый баланс в организме.
Что нельзя есть при диарее?

Жирные и жареные блюда при диарее находятся под строжайшим запретом. Эти продукты приведут к учащению актов дефекации, сделают стул более жидким. Исключить следует блюда, вызывающие усиление газообразования, например, капусту и бобовые. Они раздражают пищеварительный тракт, запускают процессы брожения.
Во время диареи недопустимы следующие напитки:
Любой алкоголь;
Кофе и кофейные напитки;
Зеленый чай;
Газированные напитки;
Сладкие напитки
Все соки, кроме яблочного;
Некипяченая вода;
Все холодные и горячие напитки.
Навредить органам ЖКТ при диарее способны следующие продукты:
Жирные сорта мяса, мясные субпродукты (мозги, печень, почки).
Консервированная, маринованная, копченая и жирная рыба.
Сливочные и растительные масла.
Жирные сливки, жирная сметана, цельное молоко. Эти продукты усиливают бродильные процессы и перистальтику кишечника, что приводит к усилению водянистой диареи и вздутию живота.
Свежие овощи, консервированные овощи, а также горчица, хрен, репа, капуста, свекла, брюква, грибы.
Кислые ягоды и фрукты.
Шоколад.
Майонез.
Бобовые: горох, фасоль.
Соя.
Свежая выпечка, хлебобулочные изделия, в том числе, черный хлеб.
Питание детей при диарее

О том, чем кормить ребенка во время диареи, необходимо проконсультироваться с доктором. Если малыш находится на грудном вскармливании, то переводить его на смесь не рекомендуется. Это лишь усилит течение диареи. В молоке матери содержатся бактерии, которые необходимы для нормального функционирования кишечника крохи. В те дни, когда у ребенка диарея, грудь ему следует давать чаще.
Если ребенок находится на искусственном вскармливании, то смесь можно не менять. Однако, при этом следует дополнительно давать ему бифидобактерии.
Тактика кормления грудного ребенка определяется в индивидуальном порядке. Кратность кормления и объемы пищи зависят от возраста малыша, тяжести течения диареи, частоты срыгивания. Общая рекомендация – 10 дробных кормлений. Прикладывать ребенка к груди нужно каждые 2 часа, в это время он должен получать по 50 мл молока.
Детям старше 1,5 лет пищу следует предлагать протертую, можно варить ребенку слизистые супы, компоты с черникой. Никакие новые продукты в меню ребенка с диарей не вводят.
Правильно организованное питание с первых дней болезни является одним из условий гладкого ее течения и быстрого избавления от диареи. Неадекватно составленное меню, длительные ограничения в пище и погрешности в диете будут способствовать ухудшению самочувствия больного, независимо от его возраста. Важно стремиться к полноценному физиологическому питанию, с учетом тяжести диареи и причин, ее вызвавших.
Автор статьи: Алексеева Мария Юрьевна | Терапевт
Образование:
С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Наши авторы
Источник
Появление боли в животе и поноса – очень неприятная ситуация. Особенно если учесть, что такое сочетание симптомов можно наблюдать не только при расстройствах желудка и отравлении, но и при множестве других патологий. При этом очень важно понять, с чем столкнулся человек, чтобы при необходимости своевременно обратиться за помощью.
Оставим пока что такой симптом, как боль в животе, в стороне и посмотрим, о чем нам сможет рассказать цвет стула при поносе.
Самодиагностика по характеру стула
Как мы уже упоминали, черный или темно-бордовый цвет фекалий указывает на опасное состояние, вызванное кровотечениями в верхних отделах ЖКТ. Цвет обусловлен свернувшейся и несколько преобразованной под воздействием пищеварительных ферментов кровью, вытекающей из язвочек и эрозий на слизистой. Правда подобную ситуацию можно наблюдать после приема активированного угля или употребления винегретной свеклы, что не считается патологией.
Зеленый понос и боли в животе – симптом пугающий. Но причины появления такого симптома могут быть разнообразными. Что же может вызвать окрашивание жидкого стула в зеленоватый оттенок:
- Воспалительные процессы в различных отделах кишечника. При этом отмечается стойкая диарея, консистенция кала отличается заметной неоднородностью, а зеленоватый цвет фекалий связывают с перенесенной острой инфекцией, вызвавшей воспаление тканей.
- Дизентерия. Это серьезное инфекционное заболевание, протекающее в острой форме и сопровождающееся интенсивными тошнотой и рвотой, а также болями в животе и часто повторяющимся жидким стулом зеленоватого цвета.
- Некоторые кишечные инфекции, вызванные бактериальными возбудителями или вирусами. В этом случае в кале можно обнаружить следы крови и большое количество слизи.
- Внутренние кровотечения (причиной чащ всего становятся язва желудка и онкологические процессы в ЖКТ). Кровь содержит большое количество железа, которое не успевает нормально окисляться и придает стулу зеленоватый оттенок.
- Дисбактериоз кишечника (обычно возникает на фоне инфекционных поражений ЖКТ или приема антибиотиков). Для болезни частый зеленый жидкий стул с выраженным гнойным запахом, острые боли в животе, рвота и тошнота считаются привычными симптомами.
- Панкреатит в период обострения воспаления также может характеризоваться жидким стулом зеленоватого оттенка.
- Нарушения функции печени (стул становится светлым и моет иметь сероватый, зеленоватый или белый цвет). Зеленоватый оттенок в этом случае говорит о повышенном уровне билирубина.
- Интоксикации.
Желтый понос и боли в животе не всегда говорят о серьезной патологии. Их может вызвать злоупотребление молочными продуктами, употребление прокисшего молока или несвежих молочных блюд, употребление углеводной пищи и нарушение переваривания углеводов, сбои в работе поджелудочной железы толстого кишечника. В этих случаях отмечаются единичные эпизоды поноса.
Если же понос сильный и продолжается более суток, то скорее всего речь идет о ротавирусной инфекции. В первые дни болезни цвет кала становится непривычно желтым, а затем приобретает сероватый оттенок.
Светло-желтый оттенок кала можно видеть и при язвенном колите. В этом случае в фекалиях обнаруживаются прожилки крови и даже гной.
Обычно кал у человека имеет коричневый оттенок и его осветление до желтого цвета может свидетельствовать о проблемах с печенью и желчным пузырем (в этом случае темнеет моча) или воспалительных заболеваниях желудка и поджелудочной железы. Подобные изменения цвета кала можно наблюдать также при сахарном диабете, гормональных сбоях (включая климакс и беременность), воздействии стресса и неврологических проблемах, дисбактериозе кишечника, дисахаридазодефицитных энтеропатиях.
При некоторых заболеваниях стул может приобретать как желтый, так и зеленоватый оттенок. Это характерно для сальмонеллеза (стул темно-желтый или зеленоватый), дизентерии (каловые массы могут иметь различные оттенки желтого и зеленого цветов), стафилококковой инфекции (светло-желтые фекалии с зелеными вкраплениями и пеной), синдрома раздраженного кишечника (стул становится светло-желтым водянистым с включением слизи).
Самодиагностики по локализации болей
А теперь посмотрим, о чем нам может рассказать локализация болей, ведь при различных заболеваниях она может быть разной. Мы рассмотрим лишь те ситуации, когда болевые ощущения в животе сопровождаются развитием диареи.
Когда болит живот в области пупка и человек жалуется на понос в первую очередь можно заподозрить патологии той части тонкого кишечника, которая расположена в самой серединке. Этот отдел принято называть тощей кишкой. С одной стороны (сверху ЖКТ) к тощей кишке прилегает двенадцатиперстная, а с другой – подвздошная кишка. Тощая кишка получает из желудка и ДПК частично переваренную пищу, сдобренную соком, выделяемым поджелудочной железой, и желчью. Именно на этом участке кишечника происходит абсорбция в кровь большей части питательных веществ и обратное всасывание секрета пищеварительных желез.
При поражении тощей кишки жидкий пищевой комок быстро движется на выход, приводя к диарее с кратностью до 5 раз в день. При этом наблюдаются боли в районе пупка.
Описываемый симптомокомплекс может стать свидетельством:
- Серьезного нарушения кровоснабжения (ишемии) тонкой кишки. Болезнь начинается с сильных спазматических болей в районе пупка, которые плохо купируются обезболивающими средствами, пациенты страдают от рвоты и поноса. Далее наблюдается появление признаков тахикардии, выступает холодный пот, появляются внезапные приступы страха, повышается АД, в фекалиях и рвотных массах обнаруживается кровь.
- Развития воспалительного процесса на слизистой тощей кишки (патология имеет название еюнит). Для этого заболевания характерны боли около пупка различного характера и силы, которые почти всегда сочетаются с многократной диареей (до 15-18 раз в сутки). В некоторых случаях понос сопровождают сильная слабость, снижение АД, тахикардия, тремор рук.
- Энзимодефицитных энтеропатий (глютеновая и дисахаридазодефицитная). Симптомы патологии появляются сразу после употребления продуктов, в которых содержится глютен или дисахариды. Возникает болезненность вокруг пупка, повышается газообразование, появляется жидкий пенистый стул, в котором заметны кусочки не переработанной пищи.
- Злокачественных опухолевых процессов в тощей кишке. Боль в районе пупка, имеющая схваткообразный характер, считается первым признаком онкологии (рака) тонкого кишечника. Помимо этого возникают тошнота, изжога, отрыжка, скопление в животе газов и специфическое урчание. Понос возникает вне зависимости от вида употребляемой пищи. Заподозрить неладное нужно при эпизодическом появлении дегтеобразного стула и развитии анемии.
- Синдрома раздраженного кишечника (СРК). В этом случае опять же пациент испытывает схваткообразные боли в зоне пупка и отмечает повышенной газообразование. Понос часто сменяется запором, и кал приобретает форму овечьих фекалий со слизью или без нее. Кровь и гной в фекалиях при СРК, как правило, не наблюдаются. Но пациента могут мучить отрыжка и жжение по ходу пищевода. Боли в животе становятся слабее после опорожнения кишечника или в результате отхождения газов. Симптоматика наиболее выражена в первой половине дня.
Боли в пояснице и животе и понос также могут иметь самые разнообразные причины:
- Панкреатит. Опоясывающие боли в комплексе с диареей характерны для обострения болезни. Идентичная ситуация может наблюдаться и при опухолевых процессах в органе.
- Заболевания тонкого, а иногда и толстого кишечника (воспаление органа может стать причиной раздражения нервных волокон, простирающихся вдоль поясницы и спины).
- Язвенная болезнь желудка и ДПК. При обострениях патологии боли могут быть не только в животе, но и иррадировать в спину. Понос считается вторичным симптомом.
- Хронические энтериты и колиты. В этом случае сначала появляется понос, а затем уже боли в животе и пояснице.
- Кишечные инфекции. Вышеописываемые симптомы обычно сопровождаются повышением температуры.
- Нарушения проходимости кишечника. Понос чередуется с запорами, боль в пояснице носит отраженный характер и является вторичным симптомом.
- Нарушения менструального цикла.
- Аппендицит. Боли могут иррадировать в спину и поясницу. Понос появляется не всегда.
- Воспаление яичников. Боли могут локализоваться в области низа живота, отдавать в спину и крестец. Понос рефлекторный из-за воспаления органа, лежащего вблизи кишечника, не связан с приемом пищи.
- Цистит, простатит (ситуация идентична).
При отражении болей в область поясницы очень важно отмечать, в какую именно часть иррадирует боль. Если она локализуется в нижней части спины, речь скорее идет о заболеваниях кишечника. Отражение боли в верхние сегменты поясницы характерно для воспаления желудка и поджелудочной железы. А вот боль в крестце может свидетельствовать о различных патологиях органов малого таза, включая и болезни кишечника.
Но вернемся к таким симптомам как боль в животе и понос. Если обращать внимание на локализацию болей в области живота, но нужно уточнять ее место расположения, ведь живот – это понятие растяжимое, а боли в нижней или верхней его части могут говорить о разных нарушениях и заболеваниях.
Боли в верхней части живота и понос являются характерным симптомом пищевых отравлений. Но вещества, вызывающие интоксикацию и раздражение слизистой желудка и кишечника, могут спровоцировать спазматические и острые боли не только в верхних сегментах живота, но и в других его областях.
Не менее часто такая локализация болей характеризует и язвенное поражение желудка (в народе его называют язвой желудка). А связанные с этим нарушения всасывания полезных веществ и ферментов провоцируют появление диареи.
При хроническом панкреатите развивается ферментная недостаточность, провоцирующая нарушения пищеварения и стула (могут появляться и запоры, и понос). Боль локализуется в верхней части живота ближе к талии и часто носит опоясывающий характер. Идентичная картина наблюдается и при холецистите из-за нарушения оттока желчи, участвующей в пищеварительном процессе.
При синдроме раздраженного кишечника боли могут локализоваться и в верхней части живота, и в нижней или концентрироваться около пупка.
Появление на этом фоне температуры может свидетельствовать опять же о серьезных пищевых отравлениях (температуру обычно вызывают бактерии, попавшие в кишечник), обострении язвенной болезни или гастрита, остром панкреатите.
Боль внизу живота и понос обычно указывают на кишечные заболевания. Это может быть воспаление, образование язвочек или опухолевые процессы в дистальных отделах органа, дисбактериоз кишечника, гельминтозы, проявления внутреннего геморроя, аппендицит. Иногда такие симптомы возникают на фоне непереносимости продуктов (например, при целиакии) или недостаточности пищеварительных ферментов (панкреатит, холецистит и т.п.). При этом отмечается урчание внизу живота, ощущение переполненности кишечника, повышенное газообразование, тошнота.
При сбоях в работе поджелудочной железы могут возникать схваткообразные боли внизу живота, которые идут по нарастающей и разрешаются поносом (обычно однократным с большим количеством кала). Но иногда позывы могут повторяться с небольшим интервалом 2-3 раза до полного опорожнения кишечника. Процесс дефекации нередко сопровождается сильной тошнотой и рвотой, выступанием на теле холодного пота, головокружениями, цианозом.
Можно также заподозрить обычное расстройство желудка вследствие нерационального питания. Переедание и употребление несочетаемых продуктов, злоупотребление свежей выпечкой и сладостями, употребление в большом количестве ягод и фруктов могут спровоцировать бродильные процессы в кишечнике, которые буду сопровождаться несильными болями, повышенным газообразованием и диареей.
У женщин в нижней части живота расположены внутренние половые органы, поэтому не стоит отвергать и гинекологические проблемы. Такое сочетание симптомов может быть при раке шейки матки, воспалении яичников, кисте, полипозе и т.д. Любой воспалительный процесс вблизи кишечника может вызвать его раздражение и диарею. Боли внизу живота, сопровождающиеся поносом, могут быть накануне или во время менструации, но в этом случае речь не идет о болезни.
Некоторые женщины говорят, что подобные быстро проходящие симптомы у них появлялись в самом начале беременности, у других они были связаны с проблемной беременностью и угрозой выкидыша.
Постоянные тяжесть и боли внизу живота, чередование поноса и запора часто наблюдается у женщин (реже у мужчин), которые решились покончить с такой вредной привычкой, как курение. Обычно ситуация разрешается при помощи подходящей диеты и приема слабительных во время запоров.
Описываемые симптомы считаются привычной клинической картиной синдрома раздраженного кишечника. Боли в верхней части живота при этом заболевании наблюдаются реже, чем те, что возникают около пупка или в нижней части.
Понос и боли в животе слева могут говорить о заболеваниях желудка (гастрит, язва и рак желудка) и поджелудочной железы. Правда при панкреатите картина болей несколько размыта, ведь они могут быть опоясывающими, иррадировать в правую сторону или отдавать в спину.
Боли в нижнем левом крадранте живота обычно связана с патологическим процессом в кишечнике или женской половой сферы, локализующимся в этой части живота.
То же самое можно сказать и про боль в животе справа и понос. Локализация болей указывает на место поражения, а понос возникает из-за раздражения кишечника при его воспалении или воспалительного процесса в близлежащем органе. Боль в нижнем квадранте живота справа нередко сигнализирует о воспалившемся аппендиксе, и можно заподозрить аппендицит. Именно этот диагноз должен приходить в голову в первую очередь, поскольку мы имеем дело с очень опасным состоянием, требующим неотложной помощи.
Если речь идет не об аппендиците, то это может быть воспалительное заболевание кишечника с локализацией справа, отголоски болезни Крона, гельминтоз. Идентичная картина наблюдаеся и при менструациях или внематочной беременности.
Если боли появляются в верхней части живота, возможно речь идет о поражении печени или желчного пузыря, также участвующих в пищеварительном процессе. Воспалительный процесс в этих органах приводит к болям и застою желчи, которая не поступает в кишечник и это приводит к сбоям в пищеварительном процессе (отсюда понос со специфическим жирным калом).
Что касается поджелудочной железы, то при воспалении она может давать боли и в правой, и в левой части живота (таково уж расположение органа). Если воспалительный процесс идет в правой его части, то и боли будут ощущаться именно здесь или будут разлитыми.
Боль в животе и понос могут быть признаками множества заболеваний различных органов. Локализация болей в большинстве случаев может подсказать нам, где именно находится зона поражения, но какой именно орган заболел, определить будет намного сложнее. Иногда проблема лежит так глубоко, что мы даже ее и в мыслях не имеем.
Например, боль в животе справа и понос иногда случаются при воспалении легких и плевры (пневмония и плеврит). При этом мы можем испытывать боль в верхней части живота и не связывать понос с этой болью. Но откуда понос при патологиях дыхательной системы? Причина в том, что пищеварительная система (и в частности некоторые отделы нашего неимоверно длинного кишечника) располагается в непосредственной близости от нижних отделов дыхательной системы, поэтому воспалительный процесс в легких и плевре может стать раздражающим фактором для кишечника.
Во время лечения пневмонии и плеврита больному наверняка придется пройти курс антибиотикотерапии. При этом может нарушиться микрофлора кишечника и появятся симптомы дисбактериоза (понос как раз и является одним из них).
Самодиагностика по характеру боли
Как видим, локализация боли очень важна для постановки предварительного диагноза, и все же она не дает полного ответа на вопрос, с каким именно органом имеются проблемы. Но может нам больше информации даст характер боли?
Ноющая боль в животе и понос в большинстве случаев говорят о развитии неспецифического язвенного колита. При хроническом течении болезни боли постоянные тупые, а при обострении могут становиться тянущими или режущими. Если боли ощущаются в верхней части живота, то речь также может идти о заболеваниях желудка (гастрит или язва), печени (гепатит), желчного пузыря (холецистит). Ноющий характер боли наблюдается в самом начале заболевания и при его переходе в хроническую форму.
Если речь идет о нижней части живота у женщин, то боли такого характера обычно появляются накануне месячных или при вялотекущем воспалении в области влагалища, яичников, матки. Иногда так заявляет о себе проблемная беременность.
Тупая боль в животе и понос могут наблюдаться при хроническом холецистите и дискинезии желчных путей, когда в кишечник поступает недостаточное количество желчи. Тупой характер боли не является опасным симптомом, ведь речь идет о хронических патологиях (обычно вне периодов обострения). И все же если процесс идет по нарастающей, стоит более серьезно заняться своим здоровьем.
Остр
