Профузный понос при дистрофии

Практически каждый человек в своей жизни сталкивался с расстройством кишечника. При появлении диареи необходимо принять меры по ее устранению, иначе через небольшой интервал времени могут проявиться нежелательные и неприятные осложнения.
Профузный понос – один из видов диареи, характеризующейся сильными водянистыми выделениями и частой дефекацией. Такие выделения указывают на поражение токсинами бактерий кишечника. Механизм появления обильной диареи – электролиты начинают активно перемещаться в кишечник и вытягивают за собой значительное количество воды.
Признаки диареи водой у взрослых и детей схожи – возникают боли в животе, вздутие, сильное урчание, тошнота. Рвота при поносе возникает редко, чаще происходит однократно и необильно.
Читайте также дополнительные материалы, это важно знать.
Причины появления
Профузная диарея может появляться как самостоятельное заболевание, но чаще к ней приводят:
- Бактериальная инфекция – бактерии холеры, сальмонеллы, кишечной палочки.
- Вирусные инфекции – герпес, цитомегаловирус.
- Интоксикация токсинами – ртуть, свинец.
- При возникновении аллергии на продукты.
- Гормональный сбой в организме – болезни щитовидной железы, беременность, гормональные опухоли.
- Прием большого количества антибиотиков без пробиотиков.
- Воспаление слизистой толстой кишки (колит).
- Другие хронические заболевания – холецистит, «синдром раздраженного кишечника», желчнокаменная болезнь.
- «Диарея путешественника» – возникает при адаптации на новом месте, проходит за 3 дня.
Одним из самых часто встречающихся факторов появления профузного расстройства считается пренебрежение санитарными и гигиеническими нормами. При заболевании кишечной системы, помимо поноса возникают и другие симптомы. Тяжелый случай, если профузная диарея приводит к обезвоживанию, гипокалиемии (нарушение функций работы сердца), сильному снижению веса. На основе полного обследования пациента врач ставит точный диагноз и проводит соответствующее лечение.
Виды профузной диареи
В медицинской практике выделяют два вида профузного поноса: кровянистый и водянистый.
Водянистый понос
В каловых массах при поносе содержится практически 95% воды, которая представляет мутную жидкость с характерным запахом.
Причины появления:
- Вирусная инфекция;
- Заражение бактериями;
- Отравление токсинами.
Водянистый «неукротимый» понос возникает при кишечных инфекциях и интоксикации токсинами.
Кровянистый понос
Такой вид дефекации возникает реже, чем водянистый, но считается наиболее опасным, вызывая риски для здоровья и жизни. Выделение жидкости красного оттенка или появление крови в стуле указывает на повреждение слизистой оболочки кишечника. Кровянистый стул часто возникает при дисбактериозе.
После проведения хирургических вмешательств в желудочно-кишечном тракте часто наблюдаются кровяные выделения.
В медицинской практике также существует понятие хронического профузного поноса. Он возникает при язвенной болезни, геморрое, панкреатите, диабете.
Симптомы
При обращении к врачу при ухудшении самочувствия и поносе необходимо честно рассказать обо всех возникших симптомах.
Основные симптомы, возникающие при диарее:
- Выделения – жидкие, частые, водянистые (от 5 до 10 литров в день).
- Резкий типичный запах фекалий.
- Боль в области живота и усиленное газообразование.
- Часто не возникают симптомы интоксикации, при появлении – присоединяется тошнота и рвота.
- Не появляются ложные позывы.
- Температура тела не поднимется выше показателя 38 градусов.
- Резкое снижение ионов калия в показателях крови – может вести к появлению судорог.
- При лабораторном исследовании кала обнаруживается сильное снижение лейкоцитов и завышенные показатели хлорид натрия.
- Даже при снижении употребления пищи жидкий понос не прекращается.
При обильном поносе организм теряет много воды – наступает обезвоживание, признаками которого является: жажда и сухость слизистых, снижение артериального давления, слабость и вялость, тахикардия. Особенно опасно обезвоживание для детей, у них быстро наступает кахексия (потеря большого количества жидкости) – последняя степень, после которой может наступить летальный исход.
Когда опасен
Любое кишечное расстройство несет опасность организму! При большой потере жидкости возникает обезвоживание.
Случаи, когда требуется безотлагательная медицинская помощь:
- Появление сгустков крови в фекалиях.
- Наблюдаются черные примеси и много слизи в фекалиях.
- На фоне диареи начинается частая рвота – причина, приводящая к быстрому обезвоживанию. В этой ситуации необходимо ставить капельницы.
- «Острый» понос не прекращается длительное время (3 недели и более).
- Появление жидкого светлого стула – симптом возникновения заболеваний печени (цирроз, гепатит).
Наибольшая опасность грозит людям следующих категорий:
- Детям в возрасте до 5 лет.
- Пожилым людям старше 60 лет.
- Людям с заболеваниями иммунной системы.
- Употребляющим постоянно алкоголь.
- С заболеваниями кровеносной системы.
- После проведенного или во время курса химиотерапии.
- Носители ВИЧ, в стадии заболевания СПИДом.
- Люди, принимающие кортикостероиды.
В случае появления профузной диареи необходимо обратиться за медицинской консультацией.
Лечение
При лечении профузного расстройства не применяют одно лекарственное средство, а проводят целую комплексную диагностику и терапию.
Диагностика
Перед терапией необходимо провести лабораторные исследования:
- Визуальный осмотр пациента.
- Провести анализ крови в лаборатории.
- Исследование кала на скрытую кровь. Проводят анализ – копрограмму испражнений – анализ на наличие в фекалиях жировых отложений, остатков волокон, кусочков не до конца переваренной пищи. Проводят анализ на вредных паразитов (глистов, лямблий).
- Колоноскопия. Проводится с помощью эндоскопа для обследования состояния части кишечника (внутренней).
- Рентгенологический способ исследования толстой кишки – компьютерная томография и УЗИ брюшной полости.
- Привлечение дополнительных врачей, например, эндокринолога, гастроэнтеролога.
Для выявления причины возникновения кишечного расстройства стоит учитывать и хронические болезни пациента. При обострении таких заболеваний нередко появляется профузная дефекация. Если при исследовании неправильно определить причину обильной диареи, это вызовет проблемы с лечением, которые могут спровоцировать серьезные последствия.
Как лечить
В первую очередь, необходимо не допустить обезвоживание организма. Для этого восстанавливают водно-солевой баланс с использованием регидратационных средств. В домашних условиях можно приготовить раствор с глюкозой и солью, эффективное средство для восполнения жидкости в организме (на 1 литр воды растворяют 1 чайную ложку соли, соды, 1/4 хлористого калия и 4 столовых ложки соды).
После каждой дефекации следует пить воду, солевые растворы, чтобы не наступило обезвоживание. Если пациенту становится хуже, врач назначает капельницы.
При назначении лекарственных препаратов учитывают причину возникновения водянистой диареи:
- При бактериальной, вирусной инфекции назначают – антибиотики, противовирусные препараты, сорбенты, кишечные антисептики, регуляторы моторики, ферменты.
- При интоксикации – промывание желудка, сорбенты, регуляторы моторики.
- При дисбактериозе – антибиотики, сорбенты, противогрибковые средства, пробиотики.
- При кровотечении – лечебные препараты против язвы, инфузионная терапия, витамины.
Из меню больного исключаются продукты, раздражающие кишечник – молочные, соки, сладкая продукция, овощи, вызывающие брожение. Если при профузном расстройстве появляется сильная боль в животе, пациенту стоит сесть на специальную диету, разработанную лечащим врачом.
Типичная диета включает:
- Прием пищи – дробный, маленькими порциями пять раз в день.
- Блюда должны быть приготовлены на пару или сварены. Допускается прием запеченных продуктов. Рекомендуется перед употреблением протереть еду для лучшей усвояемости.
- Запрещены к употреблению – острые, жареные, соленые и копченые продукты.
- Температура еды должны быть не выше 35 градусов.
Продукты, разрешенные при профузной диарее:
- Сухари из белого хлеба, без добавок изюма, приправ.
- Супы на курином бульоне и овощные.
- Каши – гречневая, овсяная – сваренные на воде.
- Вареные яйца.
- Тушеные овощи без кожуры.
- Из жидкости – чай без сахара, морсы, минеральная вода без газа.
Не рекомендовано употреблять – алкогольные напитки, газированные напитки с красителями, крепкий кофе – до полного выздоровления.
Чтобы избежать профузного поноса, надо придерживаться профилактических мер. В летний период особенно активны опасные микроорганизмы, поэтому перед употреблением фруктов и овощей стоит их тщательно промывать и обливать кипятком. Чтобы не заболеть кишечными инфекциями, которые вызывают частый понос, следует мыть руки после каждого контакта с загрязненными вещами. Продукты, применяющиеся в пищу, при покупке и использовании должны быть не просрочены. Свежеприготовленные блюда и сырая еда должны находиться в разных системах хранения. При посещении общественных мест необходимо убедиться в соблюдении санитарных норм и требований.
При появлении первых признаков профузного расстройства следует сразу воспользоваться медицинской консультацией. Только квалифицированный врач поставит правильный диагноз и выявит главную причину обильной диареи, сможет в короткий срок вылечить и не допустить возникновения осложнений!
Источник
Наверное, каждый хоть раз в жизни становился жертвой какой-то случайности, следствием которой становилось расстройство желудка. Поговорим о том, каковы причины поноса, как диагностировать понос и каким вообще он бывает.
Разновидности поноса
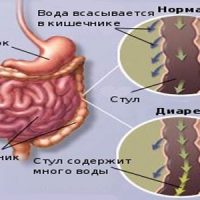 Главным признаком является жидкий стул, который может быть частым, многократным в сутки, а иногда может быть только раз в сутки. При поносах меняется количество и качество кала.
Главным признаком является жидкий стул, который может быть частым, многократным в сутки, а иногда может быть только раз в сутки. При поносах меняется количество и качество кала.
Так, при заболеваниях поджелудочной железы, тонкой и дистального отдела толстой кишки выделяется большое количество кала, «жирный» кал.
При токсикоинфекции, холере наблюдается водянистый, профузный понос.
Поражение дистальных сегментов толстой кишки (сигмовидной и прямой) характерны частые позывы на стул с выделением малых порций кала, которые могут быть смешаны со слизью, кровью, гноем. Могут наблюдаться тенезмы (ложные позывы), боли при дефекации.
Причины поноса
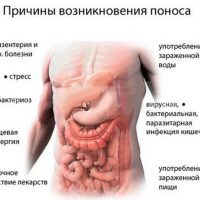 Понос возникает при раздражении слизистой кишечника различными причинами:
Понос возникает при раздражении слизистой кишечника различными причинами:
- прием обильной пищи с большим количеством клетчатки, пищевых аллергенов, слабительных препаратов,
- при нарушениях пищеварения и всасывания в кишечнике при различных заболеваниях желудочно-кишечного тракта – болезни желудка, поджелудочной железы, желчевыводящх путей, печени, тонкой кишки, лактазная недостаточность, целиакия и др.,
- при воспалении слизистой кишечника – энтериты и колиты бактериальной или вирусной этиологии,
- раздражение эндотоскинами при почечной недостаточности, уремии,
- усиление перистальтики кишечника при болезни щитовидной железы (тиреотоксикозе), при синдроме раздраженного кишечника.
Понос возникает при раздражении слизистой кишечника обильной пищей с высоким содержанием клетчатки (овощи, фрукты), пищевыми аллергенами, лекарственными препаратами в том числе и слабительными средствами, при нарушениях переваривания пищи, недостатке ферментов на фоне переедания, сопровождаемого образованием продуктов брожения и гниения в желудочно-кишечном тракте и нарушения всасывания компонентов пищи (болезни желудка, поджелудочной железы, желчных путей, печени, тонкой кишки – непереносимость глютена или лактозы и т.д.).
Причины поноса это и воспаления слизистой кишечного тракта, которые наблюдаются при острых кишечных инфекциях, хроническом энтерите, колите. Кроме того, расстройства кишечника могут носить функциональный характер из-за усиления перистальтики кишечника при синдроме раздраженного кишечника, при заболевании щитовидной железы (тиреотоксикозе).
Диагностика расстройства стула
Для диагностики расстройства стула проводят лабораторные исследования кала, которые могут уточнить причину возникшей проблемы. Наиболее древним анализом является копрологическое исследование кала.
- Так, ускоренная эвакуация из тонкой кишки — кал неоформленный, желтого цвета, полужидкой консистенции, нейтральной или щелочной реакции, при микроскопии обнаруживаются мышечные волокна, крахмал, клетчатка, жирные кислоты, для сравнения – замедленная эвакуация –«овечий кал», микроскопия — непереваримая клетчатка;
- Энтеральный синдром при недостаточности переваривания в тонкой кишке — жидкий желтый кал, при микроскопии – внеклеточный крахмал, мышечные волокна без оболочек, жирные кислоты и мыла;
- Недостаточность переваривания в начальных отделах толстой кишки и бродильные процессы — неоформленный кал с пузырьками газа, светло-коричневого цвета, кашицеобразный, реакция кислая, при микроскопии – внутриклеточный крахмал, переваримая клетчатка и большое количество иодофильной флоры;
- Гнилостные процессы в кишечнике — кашицеобразный темно-коричневый кал, реакция щелочная, при микроскопии – большое количество переваримой клетчатки и мышечных волокон;
- Поражение слизистой кишечника в результате воспаления, образования язв и т. д. – кал с примесью слизи, крови, гноя, при микроскопии — в слизи наблюдаются лейкоциты, эритроциты.
В программу обследования входят:
- исследование патогенной бактериальной микрофлоры, если предполагается острая кишечная инфекция (дизентерия, сальмонеллез, иерсиниоз и др.),
- микробиологический анализ кала (анализ на дисбактериоз),
- определение скрытой крови в кале,
- общеклинический анализ крови,
- кальпротектин в кале,
- эластаза 1- панкреатическая в кале.
Дальнейшее обследование проводится в зависимости от предполагаемого поражения желудочно-кишечного тракта, применяемых при различных болезнях пищеварительного тракта.
Как щадяще и быстро «излечиться» от поноса, я рассказывала в разделе «лечение острой кишечной инфекции» соответствующей статьи.
Источник
 Дистрофия – патология, которая возникает вследствие нарушения обмена веществ с последующим повреждением структур клеток. Вследствие разрушительного процесса клеточные ткани теряют важные компоненты или накапливают другие, нехарактерные для них вещества.
Дистрофия – патология, которая возникает вследствие нарушения обмена веществ с последующим повреждением структур клеток. Вследствие разрушительного процесса клеточные ткани теряют важные компоненты или накапливают другие, нехарактерные для них вещества.
Дистрофия относится к хроническим недугам, лечение которого должно быть очень длительным. Вылечить дистрофию очень сложно, и не всегда возможно. Это зависит от многих факторов: вида и стадии заболевания, его причины и т.д.
Что это такое
Дистрофией человек может заболеть в любом возрасте. Но чаще всего ее диагностируют в раннем детском возрасте (до 3 лет). У детей заболевание может вызвать такие осложнения, как задержка умственного и физического развития, нарушения обменных процессов, снижение иммунитета.
Изменение трофики, которое лежит в основе дистрофии, может происходить как внутри клетки, так и вне ее. В процессе развития дистрофии повреждается не только межклеточное вещество, но и сами клетки какого-то органа. Результат разрушения – нарушение функций этого органа.
У ¼ недоношенных детей диагностируют внутриутробную дистрофию. Заболевание не обязательно сопровождается дефицитом веса к росту. Может наблюдаться также преобладание массы над ростом. Любые нарушения трофики (механизмы, отвечающие за метаболизм) могут привести к развитию разных видов дистрофии.
Виды дистрофии
 Заболевание имеет несколько классификаций. В зависимости от того, какие обменные процессы нарушены, дистрофия бывает:
Заболевание имеет несколько классификаций. В зависимости от того, какие обменные процессы нарушены, дистрофия бывает:
- белковой;
- жировой;
- углеводной;
- минеральной.
По происхождению:
Врожденная – ее вызывают наследственные факторы. В организме отсутствуют ферменты (1 или несколько), которые отвечают за процессы метаболизма. Это приводит к неполному расщеплению белков, жиров, углеводов. Ткани начинают накапливать вещества, пагубно влияющие на структуры клеток.
Поражаться могут разные ткани, но в основном затрагивается нервная ткань. Все врожденные дистрофии очень опасны, и могут привести к ранней гибели больного.
Приобретенная – развивается под действием внешних и внутренних факторов в процессе жизнедеятельности.
В зависимости от дефицита веса:
- Гипотрофия – характеризуется уменьшением веса по отношению к росту. Гипотрофия может быть врожденной, приобретенной и смешанной.
- Паратрофия – процесс нарушения обменных процессов, при котором масса тела увеличивается.
- Гипостатура – выраженное отставание роста от возрастных норм, в то же время вес может оставаться в норме.
Если дистрофический процесс происходит на фоне недостаточности белково-энергетических компонентов – это первичная дистрофия. Вторичная дистрофия возникает, как сопутствующая патология других заболеваний.
Причины
Нарушению механизма метаболического процесса в клетках могут способствовать различные факторы. Чаще в основе патологии лежат:
-
 наследственные заболевания, связанные с нарушением обмена веществ;
наследственные заболевания, связанные с нарушением обмена веществ; - регулярные стрессы;
- неправильное питание;
- инфекционные заболевания;
- воздействие внешних факторов.
Первичная дистрофия в пренатальный период развивается вследствие нарушения кровообращения в плаценте и гипоксии плода. К факторам риска можно отнести:
- беременность до 20 и после 40 лет;
- плацентарные патологии;
- инфекции, перенесенные во время беременности;
- гестозы и токсикозы;
- неблагополучная социальная обстановка.
Первичной приобретенной дистрофией ребенок может заболеть вследствие плохого питания матери с дефицитом питательных веществ, а также при частых ротавирусных и кишечных инфекциях.
Вторичная дистрофия сопровождается такими заболеваниями:
- энзимопатия, которая выражается отсутствием или низкой активностью какого-то фермента;
- хромосомные патологии;
- мальабсорбция с нарушениями всасываемости кишечника;
- иммунодефицитные состояния.
Паратрофию обычно связывают с избыточным употреблением жирной и углеводной пищи. Гипостатурную дистрофию соотносят с поражением нейроэндокринной системы.
Симптомы
 Проявления заболевания напрямую зависят от его вида и степени тяжести.
Проявления заболевания напрямую зависят от его вида и степени тяжести.
Для гипотрофии 1 степени характерны:
- недостаток веса по сравнению с нормой 10-20%;
- незначительное снижение аппетита;
- уменьшение количества подкожного жира.
При 2 степени гипотрофии:
- дефицит веса составляет 30%;
- снижается двигательная активность;
- появляется апатия;
- уменьшается количество жировой клетчатки на конечностях и животе;
- нарушается терморегуляция (холодные конечности и перепады температуры тела);
- нарушается работа сердечно-сосудистой системы.
Гипотрофия 3 степени (атрофия) сопровождается дефицитом веса более 30%. На этом этапе прогрессирования болезни у больного очень нарушается общее состояние, он становится раздражительным, безучастным, сонливым. Подкожная жировая клетчатка отсутствует. Происходит полная атрофия мышц, организм обезвоживается, температура тела падает, пульс редкий и слабый.
Врожденную гипостатуру диагностируют у детей по таким симптомам:
- расстройства функции ЦНС и внутренних органов;
- сухость и бледность кожи;
- снижение тургора тканей;
- подверженность инфекциям;
- нарушение процессов метаболизма.
Если эти клинические признаки отсутствуют, а вес и рост отстают от физиологических норм, гипостатура может быть следствием конституциональной низкорослости.

Дистрофия паратрофического типа чаще диагностируется у пациентов с систематической гиподинамией, и при длительном несбалансированном питании.
Для нее характерны:
- ожирение;
- одышка;
- усталость;
- головные боли;
- избирательный характер аппетита;
- снижение тонуса мышц и эластичности кожи;
- могут происходить трансформации внутренних органов вследствие снижения иммунитета.
Диагностика
Диагноз «дистрофия» ставят на основе признаков, которые характерны для данного заболевания. Это соотношение веса к росту, количество подкожной жировой клетчатки, особенности тургора тканей. Врач анализирует влияние различных внешних факторов на организм больного и его сопротивляемость инфекциям.
Для определения степени дистрофии проводят лабораторные исследования. Гипотрофию 1 степени определяют по результатам анализа крови и секреции желудка. Снижение активности ферментов пищеварения и нарушение баланса между фракциями белков крови могут свидетельствовать о патологии. На 2 стадии гипотрофии ярко выражена гипохромная анемия, снижается количество гемоглобина. 3 стадия характеризуется сгущением крови и замедлением СОЭ. В моче обнаруживаются хлориды, фосфаты, мочевина.
Для определения паратрофии и гипостатуры проводят дифференциальную диагностику, изучение генетического анамнеза. Недостаток роста может оказаться результатом наследственной конституциональной низкорослости.
Лечение
 Схема лечения зависит от формы и степени дистрофии. Она должна включать комплекс мер, которые состоят из применения медикаментозных средств и диетотерапии.
Схема лечения зависит от формы и степени дистрофии. Она должна включать комплекс мер, которые состоят из применения медикаментозных средств и диетотерапии.
При 1 степени гипотрофии допускается терапия в домашних условиях. Перед этим больного необходимо обследовать, выяснить переносимость у него определенных видов продуктов.
Основой терапии дистрофии должна стать коррекция питания. Ее осуществляют путем расчета продуктов на должный вес. Используется принцип «омолаживания» диеты. То есть больного кормят чаще, чем положено по норме и небольшими порциями.
Постепенно объем и энергетическая ценность потребляемых продуктов корректируется. При этом проводят постоянный контроль диуреза, характера стула и других параметров. Лучше завести специальный дневник, и записывать туда все изменения, а также количество и качество употребляемых продуктов.
При гипотрофии 2 и 3 степени необходима разгрузка по объему пищи и по ее содержанию. Разгрузка необходима для восстановления водно-электролитного баланса, функциональности органов, выведения веществ, накопленных вследствие нарушения обменных процессов. Недостаток объема пищи компенсируют парентеральным введением аминокислот, глюкозы, белка и других компонентов.
Лечение тяжелых форм гипотрофии проводится в стационаре. Желательно поместить больного в бокс, создать в нем оптимальный микроклимат (температура +27-30оС, влажность 60-70%), убрать лишние раздражители (звук, свет и т.д.).
Медикаментозные средства
С первого дня лечения назначается прием ферментов в течение 2-3 недель:
- Мезим;
- Креон;
- Панкреатин;
- Фестал.
При тяжелой гипотрофии внутривенно вводят:
- Альвезин;
- Левамин;
- Альбумин.
Чтобы обеспечить окислительно-восстановительные процессы, назначают курсы витаминотерапии:
- парентеральное введение витаминов группы В и С;
- внутрь при необходимости витамины А и D.
Гормональная терапия:
- Тиреодинин;
- Неробол;
- Ретаболил;
- Префизон;
Видео на тему: Анорексия? Дистрофия? Комплексное лечение анорексии, дистрофии народными средствами
Профилактика
Профилактикой дистрофии лучше заняться еще до рождения ребенка. Профилактические меры можно разделить на 2 группы:
Антенатальная:
- борьба с абортами и инфекциями женских половых органов;
- предупреждение токсикозов;
- профилактика заболеваний, которые сопровождаются ацидозом внутренней среды;
- исключение стрессов;
- соблюдение гигиенических условий быта, питания, режима и т.д.
Постнатальная:
- естественное вскармливание;
- соблюдение режима и питания кормящей женщины;
- правильное введение прикорма;
- полноценный уход за ребенком (контролировать набор веса измерять динамику роста и т.д.);
- профилактика и лечение заболеваний (особенно органов ЖКТ).
Прогноз
 Благоприятность прогноза во многом зависит от вида и степени тяжести заболевания. В большинстве случаев при легких приобретенных формах дистрофии наступает выздоровление, если лечение проводилось правильно. Врожденные патологии слабо поддаются лечению.
Благоприятность прогноза во многом зависит от вида и степени тяжести заболевания. В большинстве случаев при легких приобретенных формах дистрофии наступает выздоровление, если лечение проводилось правильно. Врожденные патологии слабо поддаются лечению.
При тяжелых формах патологии прогноз неутешительный (например, мышечная дистрофия Дюшена). Лечебные меры могут облегчить симптомы заболевания, немного продлить жизнь больного, но полностью вылечиться невозможно.
Дистрофия – тяжелое заболевание, которое требует длительного и комплексного лечения с определенной последовательностью выполнения комплекса мероприятий. Очень важно своевременно обнаружить патологию, тогда существует более высокая вероятность благоприятного исхода.
Источник
