Нарушение моторики кишечника понос
Нарушение
моторной функции кишечника
Формы
нарушения моторики кишечника разнообразны.
Крайними вариантами нарушений являются
диарея и запор (рис.7).
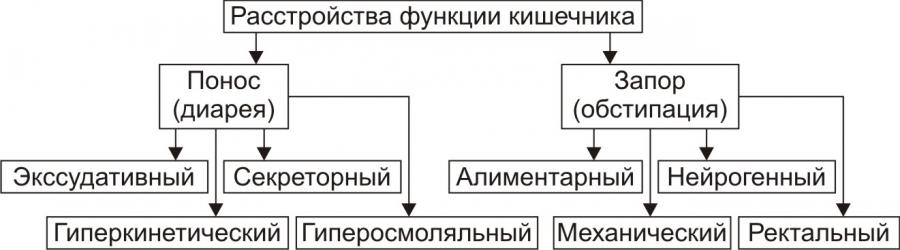
Рис.
7. Типовые формы нарушения моторной
функции кишечника и их разновидности.
•
Диарея.
Понос
(диарея, от гр. diarrheo
— истекаю) — учащенный (более 2–3 раз в
сутки) стул жидкой или кашицеобразной
консистенции, сочетающийся с усилением
моторики кишечника.
Основные
виды и механизмы возникновения.
Экссудативный:
результат избыточного образования
воспалительного экссудата слизистой
оболочкой кишечника (напр., при
инфекционных и неинфекционных энтеритах
и колитах).Секреторный:
следствие чрезмерной секреции жидкости
в просвет кишечника (напр., при холере,
вирусных энтероколитах).Гиперосмоляльный:
результат значительной гиперосмоляльности
кишечного содержимого (напр., при
нарушении всасывания компонентов
кишечного химуса при мальабсорбции
или передозировке солевых слабительных).Гиперкинетический:
следствие гиперсекреции и повышенной
перистальтики кишечника (напр., при
энтероколитах, синдроме раздражённой
кишки.
Последствия:
гипогидратация организма, вплоть до
эксикоза (крайняя степень гипогидратации
организма); гиповолемия и нередко —
артериальная гипотензия, нарушения
электролитного баланса и КЩР (различного
характера и выраженности в зависимости
от основного заболевания).
•
Обстипация.
Запор
(обстипация) — длительная задержка
стула или затруднение опорожнения
кишечника (до 3 сут и более). Наблюдается
у 25–30% людей в возрасте после 70 лет.
Основные
виды и механизмы возникновения.
Алиментарный
(малообъёмный).
Является результатом малого объёма
кишечного содержимого (напр., при
хроническом недоедании, малом потреблении
жидкости, недостатке овощей и фруктов
в пище, употреблении легкоусвояемой
пищи). Малый объём кишечного содержимого
и экскрементов недостаточен для
активации рефлекторного процесса
дефекации.Нейрогенный
(спастический и атонический запоры).
а)
Спастический запор.
Чрезмерное повышение вагальных
нейрогенных влияний на стенку кишечника
может привести к спазму её мускулатуры.
Это замедляет эвакуацию пищи и опорожнение
кишечника.
б)
Атонический запор.
Снижение нейроэффекторных воздействий
на мускулатуру кишечника вызывает его
гипотонию и задержку стула.
Ректальный.
Является следствием патологических
процессов в прямой кишке (например,
трещины или парапроктита), сопровождающихся
болью. Это подавляет рефлекс дефекации.Механический.
Результат механической задержки
эвакуации кишечного содержимого
(например, опухолью, рубцом).
Кишечная
непроходимость
– нарушение проходимости кишечника
вследствие механического препятствия
или нарушение его функций. Кишечная
непроходимость может быть врожденной
и приобретенной.
По
патогенезу:
Механическая
Динамическая
Тромбоэмболическая
Механическая
непроходимость обусловлена
механическим закрытием просвета кишки
опухолью, каловыми камнями, гельминтами,
инородными телами или сдавление кишок
извне опухолью, рубцом.
Виды:
Обтурационная
механическая непроходимость (просвет
кишки закрыт, но кровообращение в
кишечной стенке первоначально не
нарушено)Странгуляционная
механическая непроходимость (сдавливается
кишечная стенка и резко страдает ее
кровоснабжение)
Динамическая
непроходимость
возникает при спазме или параличе
кишечной мускулатуры.
Тромбоэмболическая
(гемостатическая) непроходимость
кишечника
возникает в результате нарушения
кровообращения в кишечной стенке при
тромбозе или параличе сосудов.
В
участке непроходимости развиваются
застойная гиперемия, паралич сосудов,
отек, воспаление и некроз. Под влиянием
болевых импульсов и сосудистых расстройств
резко снижается всасывание в кишечнике,
однако секреция кишечного сока
продолжается. Содержимое кишечника
растягивает его отделы, расположенные
выше места непроходимости, раздражает
рецепторы и вызывает упорную рвоту. В
результате развивается обезвоживание
организма, наступает сгущение крови. В
крови падает содержание хлоридов,
которые вместе с водой переходят в
брюшную полость, увеличивается содержание
аммиака, мочевины, индикана и других
продуктов гниения, усиленно образующихся
в кишечнике и всасывающихся в кровь.
Развивается тяжелая кишечная
аутоинтоксикация.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Эта статья не про тот понос, который прихватил вас однажды по дороге на работу после порции испорченного салата. Диарея при пищевом отравлении лечится быстро и не сложно. Совсем иначе дело обстоит, когда понос становится образом жизни. Он буквально подминает вас под себя: заставляет отказываться от походов в театр и в кино, от поездок на дальние расстояния и долгих прогулок. В чём причина хронической диарея и как её остановить? Об этом пойдёт речь далее.
СИНДРОМ РАЗДРАЖЁННОГО КИШЕЧНИКА (СРК)
Синдром раздражённого кишечника – заболевание неоднозначное. Кишечник перестаёт работать правильно без видимых на то причин. Т.е. орган выглядит нормально – нет никаких органических нарушений, но функционирует плохо. В чём это выражается? Прежде всего в болях в животе и нарушении стула. Различают СРК с диареей, с запором, смешанного типа и не классифицируемый.
При СРК с поносом у больного наблюдаются частые позывы к дефекации во время и после еды, боль в животе, которая проходит сразу после испражнения, затруднённое мочеиспускание.
Долгое время врачи не могли установить точную причину нарушения функций кишечника, пока в 21 веке с появлением новых методов исследований причина не была установлена. В основе СРК лежит повышенная проницаемость слизистой оболочки ЖКТ.
Жалобы на боль в животе, изжогу, вздутие живота, нарушения стула и прочие диспепсические симптомы говорят о повышенной проницаемости слизистой оболочки желудочно-кишечного тракта. Её ещё называют «дырявой кишкой». Слизистая оболочка от природы – мощный защитный барьер, который не даёт болезнетворным бактериям, шлакам, токсинам и различным агрессивным вещества вредить организму. Но она может пострадать, если факторы агрессии окажутся сильнее.
Что такое факторы агрессии? Это неправильное и нерегулярное питание, курение, алкоголь, стресс, плохая экология, недосып, приём лекарственных препаратов и проч. Под их воздействием слизистая трескается как лобовое стекло автомобиля при попадании маленького камня. Такая слизистая оболочка уже не может качественно защищать желудочно-кишечный тракт, она пропускает опасные вещества, а те вызывают воспаление, нарушение моторики и передачи нервных импульсов. Человек ощущает это в виде боли в животе, запора или диареи, вздутия.
СРК лечат комплексно при помощи гастроэнтеропротекторов и различных симптоматических лекарств. Базис терапии – гастроэнтеропротектор на основе ребамипида. Это вещество позволяет восстановить слизистую оболочку желудочно-кишечного тракта на всех её уровнях и на всём протяжении, т.е. устраняет причину СРК. Благодаря этому функции пищеварительной системы приходят в норму: исчезают проблемы со стулом, боль и вздутие.
Исследования доказали высокий уровень безопасности ребамипида: только у 0,54% пациентов встречаются побочные эффекты, среди которых нет тяжёлых и жизнеугрожающих.
Пока ребамипид занимается «ремонтными работами» с прицелом на полное излечение, вы можете использовать препараты для решения проблем «здесь и сейчас». Вяжущий эффект дадут дифеноксилат или лоперамид. Болезненные ощущения снизят спазмолитики.
ЖЕЛЧНЫЙ ПОНОС ИЛИ ХОЛОГЕННАЯ ДИАРЕЯ
Понос с желчью начинается, если в кишечник поступает слишком много желчной кислоты, а также, наоборот, из-за её недостатка или отсутствия. Среди причин хологенной диареи числятся вирусные заболевания, нарушение микрофлоры кишечника, пищевые отравления, алкогольная интоксикация и избыток жирного в рационе, удаление желчного пузыря или части кишечника, патологии желчного пузыря и болезнь Крона.
Одно из самых частых явлений – желчный понос после холецистэктомии (удаления желчного пузыря). В этом случае нарушается процесс поступления желчи в двенадцатиперстную кишку. В норме печень выбрасывает желчь, она поступает в желчный пузырь, а оттуда – в двенадцатиперстную кишку. После холецистэктомии выделение желчи происходит напрямую из желчных протоков в кишку, как следствие – жидкий стул.
Лечение хологенной диареи должно проводиться комплексно минимум на протяжении семи дней. Для нейтрализации желчных кислот между приёмами пищи следует принимать адсорбирующие препараты (уголь активированный, смекта, энтеросгель).
Чтобы нормализовать синхронность поступления желчи и пищи и улучшить качественные характеристики желчи, рекомендован приём урсодезоксихолевой кислоты (урсосан). Она же улучшит работу печени, которая занимается выработкой желчи. В терапию хологенной диареи также входят лекарства для улучшения микрофлоры кишечника – пробиотики и пребиотики.
Важный аспект лечения: желчные кислоты выступают фактором агрессии по отношению к кишечнику, поэтому для его защиты обязателен приём гастроэнтеропротекторов (ребамипид).
ПАНКРЕАТИТ
При остром течении панкреатита как правило наблюдаются запоры. А вот пациенты с хронической формой панкреатита обычно жалуются на диарею.
Понос начинается из-за недостатка пищеварительных ферментов, нарушения перистальтики и дисбиоза кишечника, а также обострения других патологий (например, воспаления мочевого пузыря или желчных протоков).
Чаще всего, позывы к опорожнению кишечника возникают спустя некоторое время после еды.
Лечат понос при панкреатите с помощью коррекции питания и применения противодиарейных препаратов (имодиум, лоперамид). Чтобы не допустить обезвоживания, пациент должен выпивать не менее двух литров чистой воды. Если за сутки произошло более 10 испражнений, необходима срочная госпитализация.
В качестве заместительной терапии назначают ферменты панкреатин, мезим, креон и др. Благодаря данным препаратам нагрузка на поджелудочную железу уменьшается. При панкреатите в ЖКТ возникают застойные явления, которые могут спровоцировать интоксикацию организма. Справиться с этим помогут энтеросорбенты (полисорб, белый уголь и т.д.).
Более подробно о лечении панкретита читайте здесь.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Моторика кишечника – это двигательная активность, связанная с работой его гладкой мускулатуры. Регулярное сокращение и расслабление мышц способствует перевариванию и продвижению содержимого по пищеварительному тракту. При нарушении моторной функции изменяется режим опорожнения кишечника, ухудшается самочувствие.
Нормальная моторика
Мышечная оболочка кишечника состоит из двух слоёв, которые отличаются расположением волокон: продольного наружного и циркулярного внутреннего. Координированные сокращения мышц обеспечивают движения кишечника.
Типы физиологических сокращений
- Ритмические сегментирующие. При работе циркулярных волокон содержимое кишечника последовательно разделяется на сегменты, перемешивается и обрабатывается пищеварительными соками.
- Маятникообразные – движение пищевого комка вперед-назад.
- Волнообразные перистальтические – продвигают переваренную пищу по направлению к выходу. Волны бывают медленными (скорость 0,1-0,3 см/с) и быстрыми (скорость до 21 см/с).
- Тонические – продольные мышцы сокращаются и суживают просвет кишки.
Регуляция
Моторика кишечника – результат согласованной работы гормонов, вегетативной и центральной нервной системы.
- клетки нервно-мышечных сплетений кишечной стенки обеспечивают фоновую ритмическую активность;
- моторика усиливается под действием продуктов расщепления пищи;
- раздражение рецепторов ректальной зоны угнетает моторику верхних отделов;
- приём пищи сначала рефлекторно тормозит, затем стимулирует двигательную активность кишечника;
- гормоны, усиливающие моторику: гастрин, гистамин, вазопрессин;
- гормоны, уменьшающие моторику: секретин, вазоактивный интестинальный пептид.
При нормальной моторной функции кишечника процесс пищеварения длится от 1 до 3 суток.
Ослабленная моторика
Снижение моторики приводит к редкому и недостаточному опорожнению кишечника. Появляются хронические запоры.
Симптомы
- дефекация реже чем раз в 3 дня;
- твёрдый кал в малом количестве;
- необходимость сильно тужиться при дефекации;
- ноющие боли в животе;
- вздутие;
- снижение аппетита;
- раздражительность, сонливость.
Причины
- Несбалансированный рацион – недостаток растительной клетчатки, избыток углеводов, протёртая пища, скудный питьевой режим.
- Гиподинамия. При малоподвижном образе жизни снижается тонус гладких мышц.
- Беременность. Гормон прогестерон расслабляет гладкую мускулатуру. 50% женщин во время беременности страдает запорами.
- Пожилой возраст. Более 60% людей после 65 лет имеют проблемы со стулом. С возрастом уменьшается чувствительность рецепторов стенки кишки, нарушается функция нервных клеток, регулирующих моторику.
- Наследственность. Склонность к атонии кишечника передается по наследству. Если родители страдают запорами, вероятность проблем со стулом у детей достигает 52%.
- Побочное действие лекарств. Моторику кишечника угнетают препараты железа, антидепрессанты, спазмолитики, противоязвенные средства.
- Синдром раздражённого кишечника со склонностью к запорам – функциональное заболевание пищеварительного тракта, связанное с нарушением вегетативной регуляции. Основные признаки: боли в животе и расстройства стула.
- Хронические заболевания: склеродермия, гипотиреоз, сахарный диабет.
Усиленная моторика
При высокой двигательной активности кишечника пища находится в организме менее суток. За это время она не успевает полностью перевариться и усвоиться. Возникает диарея.
Симптомы
- жидкий стул от 3 раз в сутки;
- комочки непереваренной пищи в кале;
- схваткообразные боли в животе;
- признаки обезвоживания: жажда, сухость во рту, снижение эластичности кожи, перебои в сердце.
Причины
- Погрешности в питании – избыток грубой трудноперевариваемой пищи, жиров.
- Лекарственные препараты – передозировка слабительных средств, побочный эффект антибиотиков.
- Воспаление разных отделов кишечника. При энтеритах и колитах повышается чувствительность рецепторов слизистой оболочки.
- Острые кишечные инфекции. Токсины патогенных бактерий и вирусов раздражают кишечную стенку.
- Гельминтозы. Паразиты механически воздействуют на стенку кишки, выделяют вредные вещества.
- Нервное напряжение. Гормоны стресса активизируют перистальтику, появляется понос – «медвежья болезнь».
- Хронические заболевания печени и поджелудочной железы. Нарушается переваривание пищи, увеличивается объём содержимого кишечника, рефлекторно усиливается перистальтика.
- Синдром раздражённого кишечника со склонностью к диарее – форма заболевания, при которой жидкий стул наблюдается более чем при 25% дефекаций.
Улучшаем моторику кишечника
Диета
При атонии кишечника принимайте пищу регулярно, не менее 4 раз в день. Пейте не менее 2 литров жидкости в сутки. Включите в рацион продукты с послабляющим действием.
Список продуктов
- овощи, богатые растительной клетчаткой: морковь, белокочанная капуста, кабачки, свёкла;
- фрукты: инжир, сливы, абрикосы, яблоки, груши;
- ягоды кроме черники и черноплодной рябины;
- овощные, ягодные и фруктовые соки;
- хлеб из смеси ржаной и пшеничной муки: «Дарницкий», «Орловский», «Бородинский», сорта с добавлением отрубей;
- крупы: овсяная, пшённая, гречневая, перловая;
- орехи, семечки;
- одно- и двухдневный кефир;
- растительное масло.
Комплекс упражнений
Занимайтесь утренней гимнастикой, делайте упражнения для стимуляции работы кишечника:
Препараты
- Прокинетики. В России зарегистрирован только один препарат из этой группы – Прукалоприд. Он воздействует на серотониновые рецепторы кишечной стенки и стимулирует двигательную активность.
- Антихолинэстеразные средства. Прозерин улучшает нервно-мышечную проводимость, стимулирует моторику. Препарат назначают пациентам хирургических стационаров для борьбы с атонией кишечника после операций.
- Слабительные осмотического действия. Дюфалак (лактулоза), Форлакс (полиэтиленгликоль) притягивают воду в просвет кишки, размягчают стул, увеличивают его объём.
- Пребиотики – препараты, содержащие балластные вещества. Пищевые волокна стимулируют работу кишечника. Популярные средства: пшеничные отруби, Мукофальк (оболочки семян подорожника), Фитомуцил (слива и оболочки семян подорожника).
- Слабительные контактного действия – раздражают рецепторы стенки толстой кишки, активируют сокращения гладких мышц. Основные препараты: Сенаде, Гутталакс, Бисакодил.
Уменьшаем моторику кишечника
Диета
Питание при ускоренной перистальтике должно быть щадящим. Исключите жирное, жареное, острое, грубую пищу. Кушайте небольшими порциями до 6 раз в день. При диарее готовьте протёртые блюда: запеканки, пудинги, суфле, пюре. Основу рациона должны составлять продукты с закрепляющим эффектом.
Список продуктов
- картофель;
- рисовая и манная крупа;
- макаронные изделия;
- кисель;
- ягоды: черника, черноплодная рябина, черемуха;
- гранат;
- трёхдневный кефир.
Препараты
- Лоперамид – снижает тонус гладкой мускулатуры кишечника, тормозит двигательную активность. Препарат назначают для симптоматического лечения диареи неинфекционного происхождения.
- Спазмолитики – купируют спазмы кишечника и боли в животе, не угнетают нормальную моторику. Препараты: Мебеверин, Но-шпа, Папаверина гидрохлорид.
- Ферментные препараты – средства, содержащие ферменты поджелудочной железы. Улучшают переваривание и усвоение пищи, уменьшают объём кишечного содержимого. Опосредованно влияют на перистальтику. Популярные лекарства: Мезим-форте, Креон, Панзинорм.
Нарушение двигательной активности кишечника может иметь физиологические причины или быть одним из симптомов заболевания пищеварительного тракта. При длительном расстройстве стула обязательно обратитесь к гастроэнтерологу.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Расстройство пищеварения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Заболевания органов желудочно-кишечного тракта, которые вызывают расстройство пищеварения, относятся к числу наиболее распространенных в популяции. Признаки нарушения пищеварения в той или иной степени наблюдаются почти у четверти населения земного шара, однако большинство не обращаются за помощью к врачам и лечатся самостоятельно, что в некоторых случаях грозит развитием осложнений.
Заболевания органов пищеварения могут возникать еще в детском или юношеском возрасте и приобретать хроническое течение.
Разновидности нарушений пищеварения
Нарушения пищеварения можно разделить на две большие группы.
К первой относятся заболевания, вызванные недостатком ферментов поджелудочной железы и веществ, необходимых для переваривания пищи, – желудочного сока, желчи. В этих случаях характерными симптомами являются изжога, отрыжка, вздутие живота, колики, боль в подвздошной области.

Вторая группа объединяет расстройства, вызванные нарушением процессов всасывания в кишечнике. Эти нарушения характеризуются спастическими болями, усилением перистальтики (урчания) в животе, чувством распирания, неустойчивой дефекацией (запорами или поносами), истощением, мышечной слабостью.
Возможные причины расстройства пищеварения
Одной из наиболее распространенных причин расстройства пищеварения врачи называют нарушение моторики пищевода. Патологии двигательной активности пищевода приводят к затруднению продвижения пищи в желудок и, наоборот, легкому попаданию (забросу) концентрированного желудочного сока на стенки пищевода.
Другая значимая причина – функциональная диспепсия, которая объединяет состояния, вызванные временным (не более 3 месяцев) нарушением деятельности желудка, двенадцатиперстной кишки и поджелудочной железы. Пациенты предъявляют жалобы на боль или ощущение дискомфорта в подвздошной области, тяжесть, чувство переполнения желудка после принятия обычного объема пищи, вздутие живота, тошноту, рвоту, отрыжку, изжогу. Боли характеризуются периодичностью (натощак или ночью) и быстрым прекращением после приема пищи или препаратов, понижающих кислотность в желудке.
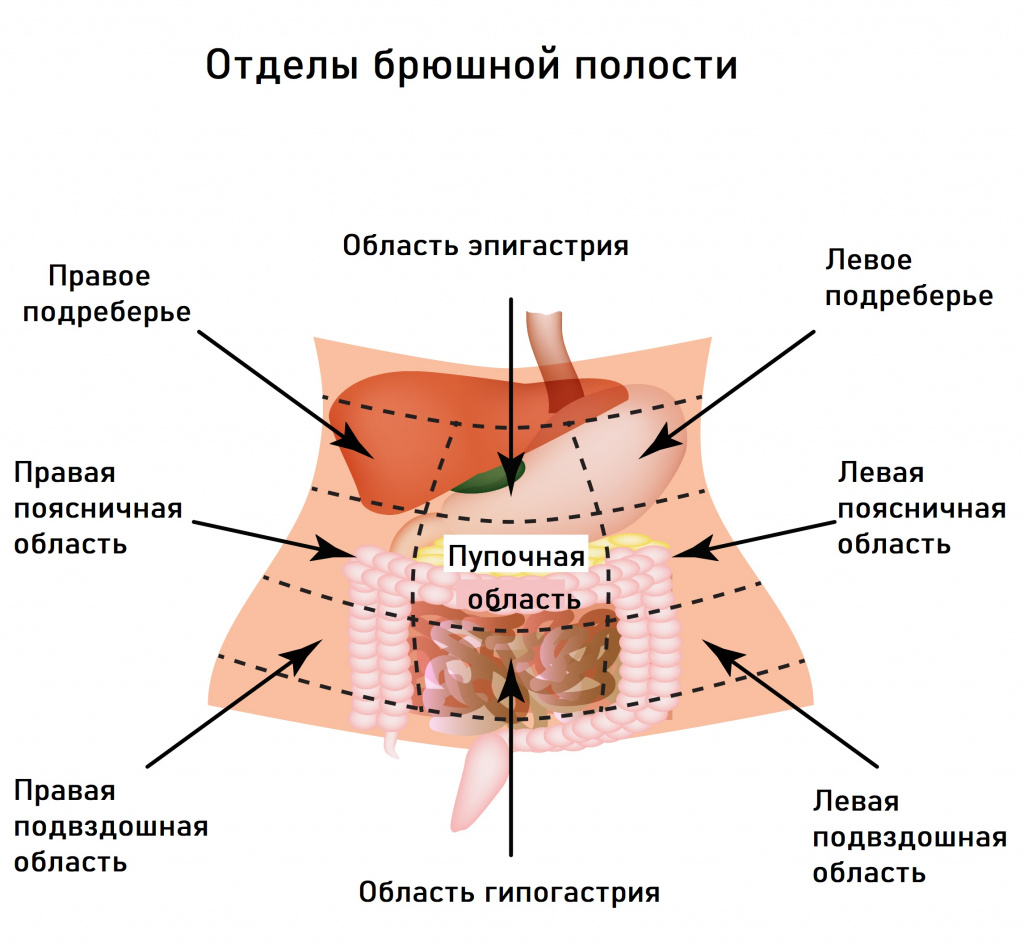
Если боли локализуются в левом подреберье или носят опоясывающий характер, то можно заподозрить проблемы с поджелудочной железой, если в правом – дисфункцию печени и желчного пузыря.
При обследовании таких пациентов часто не удается выявить «органических» заболеваний (язвы, опухоли, панкреатит).
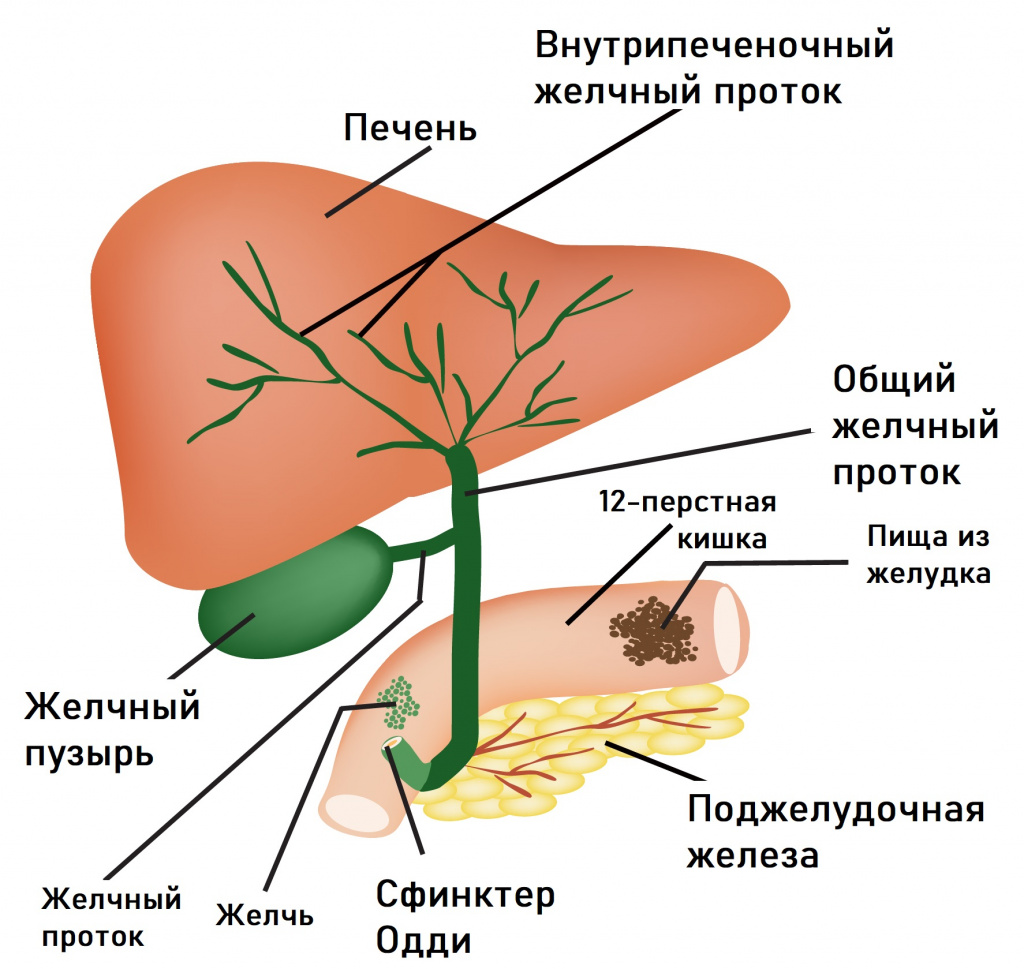
Проблемы с пищеварением могут возникать в результате функциональных расстройств билиарного тракта (системы желчевыведения). В их основе лежит нарушение синхронности в работе желчного пузыря и сфинктера Одди, через который желчь поступает в 12-перстную кишку. При спазме сфинктера происходит не только застой желчи в желчном пузыре, но и нарушение работы поджелудочной железы, что в совокупности приводит к появлению острой боли, которая чаще локализуется в правом подреберье и может отдавать в спину. Приступы провоцируются приемом жирной и острой пищи, холодных напитков, стрессовыми ситуациями. Боли в правом подреберье могут сочетаться с чувством распирания. Характерными симптомами служат также тошнота, горечь во рту, вздутие живота, запоры.
К еще одной причине расстройства пищеварения можно отнести синдром раздраженного кишечника – болезненные состояния, при которых боль или дискомфорт в животе проходят после опорожнения кишечника. Стул при этом отличается нерегулярностью с преобладанием диареи (поноса) или запоров.
В качестве причин синдрома раздраженного кишечника называют инфекционные заболевания, нервные стрессы, некачественное питание, употребление большого количества газообразующих продуктов, переедание.
Основными симптомами этого заболевания служит вздутие живота, схваткообразная боль в животе, которая обычно усиливается после приема пищи и ослабевает после опорожнения кишечника. Примечательно, что в ночное время боли прекращаются.
При диарее количество опорожнений кишечника может достигать 5 раз в день, а позывы к дефекации могут возникать после каждого приема пищи. Часто остается чувство неполного опорожнения кишечника. При запоре характер кала напоминает «овечий», состоящий из мелких плотных катышков. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
К каким врачам обращаться при расстройстве пищеварения
Важно помнить, что начальные симптомы спазма и нарушения моторики пищевода возникают чаще всего в детстве (срыгивания, внезапная рвота неизмененной пищей сразу после еды, боли при глотании) и требуют консультации врача-педиатра.
Если такие симптомы в течение длительного времени (более месяца) проявляются у взрослого, следует посетить врача-терапевта для получения направления на обследование желудочно-кишечного тракта и записаться к гастроэнтерологу.
Лечением функциональных расстройств пищеварения, включая синдром раздраженного кишечника, занимаются терапевты, гастроэнтерологи и психотерапевты.
Диагностика и обследования при расстройстве пищеварения
При подозрении на заболевание пищевода назначают рентгеноскопию, которая позволяет выявить нарушение прохождения бариевой взвеси в желудок и расширение пищевода. Для исключения органических поражений пищевода выполняют пищеводную манометрию и эзофагоскопию.
Диагностика функциональной диспепсии обычно включает клинический анализ крови; биохимический анализ крови; анализ кала на скрытую кровь; С-уреазный тест для диагностики инфекции Helicobacter pylori; гастродуоденоскопию с целью визуальной оценки состояния стенки желудка и исключения ее язвенных поражений и опухолей; УЗИ печени, желчного пузыря и поджелудочной железы для уточнения их состояния.
Для диагностики дискинезии желчных путей выполняют исследование клинического анализа крови; общего анализа мочи; биохимического анализа крови для оценки уровня печеночных ферментов (АЛТ, АСТ), билирубина и щелочной фосфатазы.
Кроме того, могут быть назначены ультразвуковая диагностика, эндоскопическая ретроградная холангиопанкреатография и эндоскопическая манометрия сфинктера Одди.
Диагноз «синдром раздраженного кишечника», как правило, ставится методом исключения других органических заболеваний. Для этого выполняют следующие лабораторные и инструментальные исследования:
- клинический анализ крови;
- биохимический анализ крови;
- копрологическое исследование (исследование кала);
Что следует делать при расстройстве пищеварения
В первую очередь необходимо сократить промежутки между приемами пищи и уменьшить порции. Не рекомендуется употреблять горячие или холодные блюда, пищу необходимо тщательно пережевывать. Сразу после еды не следует наклоняться или ложиться.
Если есть подозрение на функциональную диспепсию, нужно ограничить употребление жирной, жареной и острой пищи, кофе и крепкого чая. Желательно отказаться от курения, употребления алкоголя, приема обезболивающих препаратов.
Лечение расстройства пищеварения
В качестве стартовой терапии при нарушении моторики пищевода врач может назначить прием блокаторов кальциевых каналов, нитратов, в качестве вспомогательных препаратов – седативные средства.
Если медикаментозное лечение не дает результатов, прибегают к баллонному расширению пищевода, эндоскопическому введению ботулотоксина или хирургическому вмешательству.
При лечении функциональной диспепсии показано применение ингибиторов протонной помпы, главным образом при болевых симптомах, а также при повышенной выработке желудочного сока. В случае нарушения двигательной функции желудка используют препараты, стимулирующие моторику желудочно-кишечного тракта. При выявлении в желудке H. pylori назначают курс антибиотикотерапии. Неврологические симптомы лечат антидепрессантами или купируют с помощью психотерапии.
Для нормализации деятельности желчного пузыря и сфинктера Одди врач может назначить препараты нескольких групп – в комплексе они должны усиливать секрецию желчи и моторику желчного пузыря (препараты урсодезоксихолевой кислоты и растительного происхождения), а также оказывать спазмолитическое действие на сфинктер Одди (гимекромон).
Терапия синдрома раздраженного кишечника предусматривает в основном нормализацию образа жизни и правильный режим питания. Медикаментозная терапия направлена на нормализацию моторики кишечника и устранение боли.
Источники:
- Васильев Ю.В. Функциональная диспепсия. Современные представления о проблеме и возможности терапии. Медицинский совет, журнал. № 6. 2013. С. 94-98.
- Пономарева Л.Г. Современные представления о расстройствах пищевого поведения. Молодой учёный, журнал. №10 (21). 2010. С. 274-276.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
